Предлагаем ознакомится со статьей на тему: "фнс суставов классификация" с детальными комментариями и методологией лечения и профилактики.
(Астапенко М.Г. , 1956)
ФНС – I – имеется лишь легкое ограничение движений, позволяющее больному
заниматься обычным трудом, т.е. не лишающее его профессиональной трудоспособности.
ФНС – II – ограничение движений выражено настолько, что лишает больного профессиональной трудоспособности; вместе с тем значительно ограничена и возможность самообслуживания больного. Подобный больной, как правило, нуждается в стационарном лечении.
ФНС – III – очень резкое ограничение или полная потеря подвижности суставов, когда невозможно даже самообслуживание.
Рентгенологические стадии РА (по Штейнброкеру):
I – околосуставной остеопороз;
II – сужение суставных щелей + немногочисленные костные эрозии (более 5);
III – стадия IIb + множественные (более 5) костные эрозии, подвывихи
IY – стадия III + костный анкилоз.
Показатели степени активности ревматоидного артрита
(В.А.Насонова, М.Г.Астапенко)
* Степень активности процесса определяется числом баллов: 1-я – 8 баллов; 2-я – 9-16 баллов; 3-я – 17-24 балла.
Для постановки диагноза РА используют критерии Американской коллегии ревматологов (1987г.)
1. Утренняя скованность – скованность по утрам в области суставов или околосуставных тканей, сохраняющаяся не менее 1 часа.
2. Артрит 3 и более суставов – припухание или выпот, установленный врачом по крайней мере в 3 суставах. Возможно поражение 14 суставов (с 2 сторон): пястно-фаланговых, проксимальных межфаланговых, суставов запястья, локтевых, голеностопных.
3. Артрит суставов кистей – припухлость, по крайней мере, одной из следующих групп суставов: запястья, пястно-фаланговых и проксимальных межфаланговых.
4. Симметричный артрит – сходное, однако без абсолютной симметрии, двустороннее поражение суставов (пястно-фаланговых, проксимальных межфаланговых, плюснефаланговых).
5. Ревматоидные узелки – подкожные узелки (установленные врачом), локализующиеся преимущественно на выступающих участках тела, разгибательных поверхностях или в околосуставных областях.
6. РФ – обнаружение повышенных титров в сыворотке крови любым стандартизированным методом.
7. Рентгенологические изменения, типичные для РА: эрозии или околосуставной остеопороз, локализующиеся в суставах кистей и стоп и наиболее выраженные в клинически пораженных суставах.
Диагноз РА ставят при наличии не менее 4 из 7 критериев, при этом критерии с первого по четвертый должны сохраняться по крайней мере в течение 6 недель. При «достоверном» РА «чувствительность» критериев 91-94%, специфичность – 89%. При «раннем» РА (менее 12 нед.) специфичность критериев высокая (78-87%), но «чувствительность» (26-47%) низкая.
Примеры формулировки диагноза:
1. Ревматоидный полиартрит (с поражением суставов кистей, стоп, коленных суставов), серонегативный, активность 2-й степени, стадия IIв, ФНС II.
Осложнения: реактивный амилоидоз, нефротический синдром, ХБП 1стадия.
2. Ревматоидный артрит (с поражением мелких суставов кистей, стоп, тазобедренных суставов) с внесуставными проявлениями (гипотрофии межостных мышц, анемия, ревматоидные узелки), серопозитивный, активность III, стадия III, ФНС III.
Осложнение: асептический некроз головки бедренной кости слева.
Остеоартроз –гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава, в первую очередь хряща, а также субхондральной кости, синовиальной оболочки, связок, капсулы, околосуставных мышц.
Войти через uID
НАРУШЕНИЕ ФУНКЦИИ СУСТАВОВ
НФС обусловливает нарушения функций других органов и систем организма. При АС в результате воспалительного поражения и анкилозирования межпозвонковых и реберно-позвонковых сочленений наблюдается значительное ограничение дыхательных экскурсий грудной клетки, что постепенно приводит к нарушениям вентиляционной функции легких и хронической дыхательной недостаточности, а затем – к легочной гипертензии и хронической сердечной недостаточности.
Степень недостаточности функций отдельного сустава зависит от выраженности болей, степени деформации, образования контрактур и анкилоза.
Амплитуду движений в суставах определяют угломером. За исходное положение туловища и конечностей принимается вертикальное. Бранши угломера устанавливают вдоль оси сочленяющихся сегментов, а ось совмещают с осью сустава. Сгибание и разгибание осуществляют в саггитальной плоскости, отведение и приведение – во фронтальной, ротационные движения – вокруг продольной оси.
Незначительное нарушение функции сустава – уменьшение амплитуды движений менее чем на 10°.
При значительно выраженном нарушении функции тазобедренного сустава (при фиброзном анкилозе) амплитуда движений менее 30° в сагиттальной плоскости при отсутствии движений во фронтальной плоскости и ротационных движений, а также опорном укорочении конечности на 7 см и более.
В норме амплитуда движений в коленном суставе составляет 130°, в голеностопном – 85°.
В случае стойкой значительно выраженной контрактуры коленного и голеностопного суставов ограничение движений в пределах 5-8°.
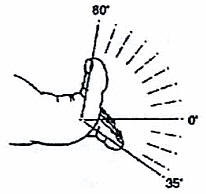
В норме I плюсне-фаланговый сустав разгибается на 80° и сгибается на 35° (см. Рис 1). Другие плюсне-фаланговые суставы могут сгибаться и разгибаться, ориентировочно, на 40°. Межфапанговые проксимальные суставы сгибаются на 50°, дистальные на 40°; разгибание варьирует до 30°.
Рис. 1 Объем движений в I плюсне – фаланговом суставе.
Степени ФНС
I степень – для плечевого и тазобедренного суставов ограничение амплитуды движений не превышает 20-30°.
Амплитуда движений для локтевого, лучезапястного, коленного, голеностопного – сохраняется в пределах не менее 50° от функционально выгодного положения, для суставов кистей – в пределах 110-170°. Показатели динамометрии составляют 17,4 – 31 кг при норме 21-56 кг.
При оценке нарушений функции суставов стопы учитываются также рентгенологические данные.
При I степени НФС они характеризуются отдельными изолированными очагами деструкции головок плюсневых костей или соответствующих фаланг. Такое поражение суставов клинически проявляется умеренными нарушениями опорной функции стопы.
II степень НФС характеризуется значительным ограничением движений в суставах. При поражении плечевого и тазобедренного суставов амплитуда движений в разных направлениях не превышает 50°. Для локтевого, лучезапястного, коленного, голеностопного суставов характерно снижение амплитуды движений до 45 – 20°.
При нарушении функции кисти II степени наблюдаются значительные деформации суставов пальцев с отклонением их в ульнарном направлении, а также деформирующий артроз пястнофаланговых и межфаланговых суставов. Отдельные виды захвата в этих условиях значительно снижены и амплитуда движений суставов пальцев ограничена в пределах 55 – 30°.
Показатели динамометрии составляют 10 – 23 кг.
При нарушении опорной функции стопы II степени наблюдается ограничение движений пальцев с резким отклонением их кнаружи.
III степень НФС характеризуется значительно выраженным ограничением движений в суставах. Амплитуда движений не превышает 15° при условии функционально выгодного положения сустава, либо наблюдается неподвижность сустава в результате деструктивного процесса с исходом в анкилоз. При нарушении функции кисти III степени отмечается снижение показателей динамометрии в пределах 0 – 10 кг.
IV степень: характеризуется признаками III степени и фиксацией сустава в функционально невыгодном положении.
Основная жалоба при остеоартрозе — боль. Поскольку хрящ не имеет своих сосудов и нервов и, следовательно не способен сам по себе вызывать болевых ощущений, возникновение боли при остеоартрозе связано с развитием патологических изменений в нехрящевых структурах сустава (микропереломы, костный венозный стаз, синовит, периартрит и т.д.) При прогрессировании остеоартроза хроническая боль и рефлекторный спазм мышц приводят к формированию сухожильно-мышечных контрактур.
Варианты болевого синдрома:
Боль и крепитация при пассивных и активных движениях, деформация (дефигурация) суставов, уменьшение объёма (амплитуды) движений. Варусные (медиальные) или вальгусные (латеральные), а также подвывихи суставов встречаются на поздних стадиях деформирующего остеоартроза.
При наличии синовита возможны увеличение объёма сустава (припухлость), болезненность при пальпации, местное повышение температуры.
1-я степень. Незначительные ограничения подвижности в каком-либо направлении.
2-я степень. Значительные ограничения подвижности сустава, хруст при движении, умеренная атрофия регионарных мышц.
3-я степень. Значительная деформация суставов с резким ограничением объёма движений. Почти полное исчезновение хрящевой ткани.
Достоверный диагноз остеоартроза невозможен без рентгенографии, хотя выраженность рентгенологических изменений не всегда соответствует тяжести заболевания.
- Ассиметричное сужение межсуставной щели из-за исчезновения хряща. Скорость сужения суставной щели при остеоартрозе составляет приблизительно 0,3 мм в год, поэтому важно оценивать этот показатель в динамике.
- Субхондральный остеосклероз и субхондральные кисты (последние возникают в результате переноса нагрузки с хряща на кость).
- Краевые костные разрастания — остеофитоз.
Для деформирующего остеоартроза нетипично выявление при рентгенологическом исследовании околосуставного остеопороза и эрозии суставных поверхностей (за исключение эрозивного варианта остеоартроза дистальных и проксимальных суставов).
Могут быть субхондральные округлые кистовидные просветления (в отличие от ревматоидного артрита — вокруг них ткань уплотнена и они имеют чёткие контуры). Вскрытие кисты в полость сустава ведёт к частичному разрушению замыкательной костной пластинки.
Стадия I. Суставная щель уменьшена менее, чем на 2/3. Незначительные краевые костные разрастания.
Стадия II. Суставная щель уменьшена более, чем на 2/3, остеофиты, субхондральный остеосклероз.
Стадия III. Суставная щель не просматривается. Кистовидная перестройка костной ткани, могут быть участки оссификации суставной капсулы.
Как уже было отмечено, раньше в группу реактивных артритов относили постэнтероколитические, урогенитальные артриты, а также артриты, развивающиеся после носоглоточной инфекции, при вирусных инфекциях, болезни Лайма и т. д. В последние годы к реактивным артритам стали относить только те артриты, которые развиваются после кишечной или мочеполовой инфекции и ассоциируются с антигеном HLA-B27. Наиболее оптимальной для практической работы является классификация, подразделяющая реактивные артриты:
по этиологии:
- постэнтероколитические (после перенесенной иерсиниозной, сальмонеллезной, кампилобактерной или шигеллезной инфекции);
- урогенитальные (Chlamidia trachomatis),
по течению:
- острые (длительность первичной суставной атаки до 2 мес.);
- затяжные (до 1 года);
- хронические (свыше 1 года);
- рецидивирующие (при развитии суставной атаки после ремиссии заболевания длительностью не менее 6 мес.);
по степени активности:
по степени функциональной недостаточности суставов (ФНС):
- I – профессиональная способность сохранена;
- II – профессиональная способность утрачена;
- III – утрачена способность к самообслуживанию.
К группе артритов, связанных с инфекцией, относятся заболевания, развившиеся после:
- носоглоточной инфекции;
- вирусных инфекций;
- уреаплазменной, микоплазменной, клостридиальной, боррелиозной и других инвазий.
Развитие постэнтероколитических реактивных артритов связано, как правило, с эпидемическими вспышками кишечных инфекций. Проявления острой кишечной инфекции продолжаются не более 1-2 нед. и могут купироваться самостоятельно без применения антибактериальной терапии. Ведущим в клинической картине является поражение опорно-двигательного аппарата, при этом моноартрит наблюдается в 11 % случаев, олигоартрит — в 39 % и полиартрит — в 50 %. Артрит, как правило, развивается через 1-3 нед. после энтероколита и крайне редко одновременно с ним. Начало острое, с типичной локализацией в суставах нижних конечностей, но иногда могут вовлекаться и мелкие суставы кистей, лучезапястные и локтевые суставы. Нередко развиваются кожные изменения по типу узловатой эритемы, конъюнктивит, у 25-30 % больных — острый увеит (ирит, иридоциклит). В большинстве случаев наблюдается полное обратное развитие артрита, иногда заболевание переходит в хроническую форму.
Урогенитальные реактивные артриты развиваются спустя 1-6 нед. после появления мочеполовой инфекции. Как правило, в патологический процесс вовлекаются крупные суставы нижних конечностей — коленные и голеностопные — по типу асимметричного моно- или олигоартрита. При прогрессировании заболевания возможны множественные поражения суставов с их последовательным вовлечением снизу вверх («лестничный» тип поражения), а также переходом с одной стороны на другую (симптом «спирали»). Довольно часто поражаются мелкие суставы стоп с развитием «сосискообразной» дефигурации пальцев за счет параартикулярного отека. Кожа над пораженными суставами приобретает красноватый или цианотичный оттенок, температура ее повышается.
Наряду с поражением суставов возможно развитие бурситов, тендовагинитов, энтезопатий. Последние характеризуются воспалительным процессом в энтезах (местах прикрепления к кости сухожилий, связок и суставных капсул). Наиболее часто встречаются энтезопатии пяточных областей (энтезиты ахиллова сухожилия, подошвенного апоневроза, ахиллотендинит, бурситы и др.). По данным различных авторов, энтезопатии пяточных областей выявляются у 30-85 % HLA-B27+ больных урогенитальными РеА, особенно характерны они для синдрома Рейтера. Пациенты предъявляют жалобы на боли в пяточной области при движениях, вынужденное изменение походки. При поражении суставов предплюсны и связочного аппарата стоп со временем формируется «плоская» стопа. Рентгенологически определяются признаки периостита, эрозии пяточных костей, при хроническом течении заболевания нередко формируются пяточные «шпоры».
У больных реактивным артритом возможно также поражение кожи и слизистых оболочек в виде баланита, баланопостита, малоболезненных эрозий слизистой ротовой полости, глоссита. При хроническом течении заболевания нередко наблюдается односторонний сакроилеит, появление болей в позвоночнике, которые обусловлены воспалительным процессом в фасеточных суставах, а также местах прикрепления связок к телам позвонков. При хроническом реактивном артрите на рентгенограммах определяются паравертебральные оссификации.
Наиболее частыми внесуставными проявлениями реактивного артрита являются лихорадка, периферическая лимфоаденопатия, снижение массы тела, гипотрофия мышц, нормо- или гипохромная анемия. Из висцеральных поражений при реактивном артрите могут также встречаться миокардит с развитием АВ-блокады различной степени, экстрасистолии, перикардит, протекающие относительно благоприятно и, как правило, не сопровождающиеся развитием сердечной недостаточности. Иногда развивается аортит и аортальный вальвулит с формированием аортального порока. При длительном течении реактивного артрита с высокой степенью активности возможно развитие иммунокомплексного гломерулонефрита, амилоидоза почек, полиневрита и др.
Синдром Рейтера (болезнь Рейтера, уретроокулосиновиальный синдром) в настоящее время рассматривается как один из вариантов реактивного артрита. При этом выделяют две формы заболевания — спорадическую (венерическую), которая развивается при инфицировании С. trachomatis, и эпидемическую, вызываемую иерсиниями, шигеллами, сальмонеллами и др.
Клинически синдром Рейтера проявляется серонегативным асимметричным олиго- или моноартритом с уретритом (простатитом у мужчин и вагинитом или цервицитом у женщин) и глазными симптомами (конъюнктивитом, передним увеитом), что составляет классическую «триаду Рейтера». При наличии поражений кожи и слизистых оболочек (баланита, кератодермии, изъязвлений слизистой ротовой полости и др.) диагностируют «тетраду Рейтера». У подавляющего большинства больных с синдромом Рейтера обнаруживается антиген HLA-B27.
Первые клинические проявления заболевания обычно возникают через 2-4 нед. после перенесенной инфекции. Для развернутой стадии заболевания характерно поражение суставов, которое носит, как правило, асимметричный характер, при этом в патологический процесс вовлекаются крупные суставы нижних конечностей (коленные, голеностопные), суставы стоп, иногда крупные суставы верхних конечностей. Появление энтезопатий связано с развитием воспалительного процесса в местах прикрепления сухожилий к кости. Суставные эрозии не характерны, однако возможно их появление при хроническом течении заболевания. Иногда наблюдается гиперкератоз ногтей, ахиллобурсит и подошвенный фасцит. У 40 % больных диагностируется сакроилеит (чаще всего односторонний).
Из внесуставных проявлений возможно развитие лихорадки, поражений глаз, перемежающихся выделений из уретры, иногда диагностируется кольцевидный баланит. Поражения глаз чаще всего проявляются одно- или двусторонним конъюнктивитом, который характеризуется волнообразным течением с периодами обострения до 3-7 дней, иногда развитием увеита, иридоциклита, кератита и эписклерита. Характерными клиническими проявлениями синдрома Рейтера являются поражения кожи и слизистой оболочки, наблюдающиеся у 50-75 % больных. Наиболее часто это баланит, бленнорагическая кератодермия ладоней и подошв, эрозии слизистой оболочки полости рта, полиморфная эритема, уртикарная или узелковая сыпь, поражение ногтей и др.
Продолжительность первичных случаев реактивного артрита составляет в среднем 3-6 мес., однако часто (в 20-30 % случаев) заболевание приобретает хроническое течение. Урогенитальным реактивным артритам присуще более частое рецидивирование, что объясняется как особенностями инфекционного агента, так и возможностью реинфицирования.
В руководстве изложены общие аспекты артрологии (строение и функция суставов, классификация основных заболеваний суставов, методы диагностики и терапии заболеваний суставов, оценка нарушения функции суставов), особенности клиники, диагностики, дифференциальной диагностики наиболее частой костно-суставной патологии — остеопороза, остеоартроза, ревматоидного артрита, анкилозирующего спондилоартрита, псориатического артрита, подагры, паранеопластического артрита и поражений околосуставного аппарата. В книге отражены особенности суставной патологии в пожилом возрасте. Приведены современные литературные сведения и описание собственного опыта применения традиционных и нетрадиционных методов патогенетической терапии обсуждаемой патологии, а также изложены основы медико-социальной экспертизы при заболеваниях суставов.
Книга рекомендована для терапевтов, артрологов, хирургов, гериатров, а также для студентов медицинских вузов.
ОЦЕНКА СТЕПЕНИ ПОРАЖЕНИЯ И НАРУШЕНИЯ ФУНКЦИИ СУСТАВОВ
ОЦЕНКА СТЕПЕНИ ПОРАЖЕНИЯ И НАРУШЕНИЯ ФУНКЦИИ СУСТАВОВ
Для оценки степени тяжести любой суставной патологии важно определение частоты поражения суставов (ЧПС). Определяют ЧПС количеством суставов, в которых хотя бы периодически возникают боли и/или отмечены деформации и рентгенологические признаки, типичные для суставной патологии.
Одним из важнейших клинических признаков при заболеваниях суставов является артралгия (боль в суставах). Необходимо обращать внимание на характер суставного болевого синдрома: периодичность, длительность сохранения и причины возникновения или усиления болей (время суток, покой и движение, метеорологические условия).
Минимальную интенсивность болей в каждом из суставов (1 балл) регистрируют при относительно быстром исчезновении болевых ощущений, возникающих при значительных перегрузках сустава, охлаждении, по ночам, при засыпании (ОА) или по утрам (РА, АС, ПСА). Умеренную интенсивность болей (2 балла) определяют при постоянной и средней степени интенсивности боли в суставе, усиливающейся при небольших нагрузках его, при длительном покое, в начале движения (стартовые боли), при охлаждении. Значительную интенсивность (3 балла) устанавливают при резко выраженной боли в суставе постоянного характера, сопровождаемой рефлекторно-тоническим синдромом, затрудняющим движение в суставе. Для оценки тяжести состояния пациента интенсивность болей в разных суставах суммируют.
Хруст(крепитацию) легкой степени выраженности, ощущаемый лишь больным и возникающий в момент значительных перегрузок в суставе, оценивают в 1 балл. Умеренно выраженный хруст, отмечаемый лишь больным, но возникающий при любом движении сустава, приравнивают к 2 баллам. Резко выраженный хруст, слышимый на расстоянии, выявляемый при любом движении в суставе, оценивают в 3 балла. Выраженность хруста в разных суставах суммируют.
Довольно часто при заболеваниях суставов пациентов беспокоят парестезии. Парестезии считают минимальными (1 балл) при возникновении слабых ощущений онемения конечностей либо при появлении кратковременных судорог икроножных мышц или мелких мышц стопы, кистей в покое (по ночам). Умеренными (2 балла) следует считать парестезии при частых, хотя и нерезких ощущениях онемения, сочетающихся с судорогами. При частых, длительных и выраженных онемениях конечностей в покое (особенно по ночам), сочетающихся с судорогами, побледнением и цианозом конечностей в момент их возникновения, но при отсутствии стойких трофических изменений кожи, следует считать парестезии значительными (3 балла).
Болезненность при пальпации суставов определяют в величинах суставного индекса (Doyle D. V. [et al.], 1981). Болезненность позвоночника, тазобедренных и голеностопных суставов выявляют путем пассивного перемещения, осуществляемого врачом, а болезненность остальных суставов — посредством умеренного надавливания на сустав в области суставной щели.
Надавливание на сустав безболезненно — 0 баллов; минимальная болезненность при давлении — 1 балл; больной чувствует боль и вздрагивает — 2 балла; больной чувствует боль, вздрагивает и отдергивает сустав — 3 балла.
Каждый сустав рассматривают как отдельную единицу, и его болезненность при пальпации характеризуют одной оценкой. Суставной индекс является суммарной оценкой болезненности всех пораженных суставов.
Целесообразно визуальное определение числа припухших суставов (индекс Ричи):
· отсутствие припухлости — 0 баллов;
· наличие сомнительной или слабо выраженной припухлости — 1 балл;
· явная припухлость — 2 балла;
· сильная припухлость — 3 балла.
Оценивают припухлость в локтевых, лучезапястных, пястно-фаланговых, проксимальных межфаланговых суставах кистей, коленных и голеностопных суставах.
Оценку клинической симптоматики, интенсивность болевого синдрома можно определять по визуально-аналоговой шкале (ВАШ). Отмечают максимальную интенсивность когда-либо переносимой боли на 100-миллиметровой (10-сантиметровой) отметке линейки; отсутствие боли — на отметке 0 см. Это позволяет объективизировать субъективное ощущение боли. Оценивают в миллиметрах:
3. Функциональную подвижность суставов.
4. Функциональную способность организма.
Перечисленная количественная оценка степени поражения суставов может быть использована как для наблюдения в динамике за эффективностью лечебных мероприятий, так и для определения степени ограничения жизнедеятельности пациента при медико-социальной экспертизе (МСЭ). Для этого же целесообразно определение степени нарушения функции суставов (Кристаль Н. А., 1967; Заболотных И. И., 1986):
1-я степень (умеренная) — небольшое ограничение объема движений в суставах (амплитуда движений в локтевых, коленных, лучезапястных суставах сохранена не менее чем на 50 % нормального объема движений; в плечевых и тазобедренных суставах объем движений ограничен на 30–20°; умеренно нарушена опорная функция стопы);
2-я степень (выраженная) — значительное ограничение объема движений (амплитуда движений в плечевых и тазобедренных суставах не превышает 50°; в локтевых, коленных, голеностопных объем движений уменьшен до 20–45°; подвывихи суставов с выраженной девиацией кисти, стопы за счет периартикулярных, рубцовых изменений, а также атрофии мышц; выраженное нарушение функции схвата, удержания предметов; существенное расстройство опорной функции стопы, значительная одеревенелость, скованность в течение всего дня);
3-я степень (резко выраженная) — значительные затруднения при ходьбе (может делать несколько шагов по комнате) или больной не может вставать с постели из-за болей и деформаций в тазобедренных и коленных суставах (амплитуда движений не превышает 15° или артродезы); серьезные нарушения в позвоночнике (кифоз, спондилолистез); подвывихи многих суставов (коленных, голеностопных, лучезапястных, пястно-фаланговых), практически невозможно самообслуживание.
Оценить функциональную деятельность помогает опросник суставного больного (функциональный индекс) (Трофимова Т. М. [и др.], 1980): 1) стояние; 2) ходьба; 3) ходьба по лестнице вверх; 4) ходьба по лестнице вниз; 5) ходьба на носках; 6) вытягивание вверх; 7) бег; 8) приседание и подъем; 9) возможность сидеть; 10) вставание из положения сидя; 11) вставание в постели; 12) возможность поворачиваться в постели; 13) одевание и раздевание; 14) умывание; 15) пользование туалетом; 16) еда; 17) возможность писать. Каждая из перечисленных функциональных характеристик имеет трехбалльную систему: 0 — полная возможность; 1 — небольшое затруднение; 2 — умеренное; 3 — значительное. Функциональный индекс является суммой этих оценок.
Удобен для оценки функциональный индекс Ли, выясняющий возможность выполнения элементарных бытовых действий с участием различных групп суставов, со сходной оценкой возможности:
1. Можете ли Вы поворачивать голову из стороны в сторону?
2. Можете ли Вы расчесывать Ваши волосы?
3. Можете ли Вы расстегнуть пуговицы?
4. Можете ли Вы открывать двери?
5. Можете ли Вы поднять полный чайник?
6. Можете ли Вы поднять чашку одной рукой, чтобы пить из нее?
7. Можете ли Вы повернуть ключ в замке?
8. Можете ли Вы резать мясо ножом?
9. Можете ли Вы намазать хлеб маслом?
10. Можете ли Вы завести часы?
11. Можете ли Вы ходить?
12. Можете ли Вы ходить без посторонней помощи:
13. Можете ли Вы подниматься по лестнице?
14. Можете ли Вы спускаться по лестнице?
15. Можете ли Вы подняться со стула прямо?
16. Можете ли Вы стоять на пальцах?
17. Можете ли Вы нагнуться, чтобы поднять что-нибудь?
Ответы и их оценка: да, без труда (0 баллов); да, но с трудом (1 балл); нет (2 балла).
Введение
Деформирующим остеоартрозом (ДОА) называют дистрофическое заболевание суставов, в основе которого лежит первично дегенеративное поражение хряща с последующими костными реактивными разрастаниями, приводящими к деформации суставных концов костей и нарушению функции суставов, нередко без признаков воспаления. Среди заболеваний опорно-двигательного аппарата это заболевание стоит на одном из первых мест по частоте и потери трудоспособности. Долгое время это дегенеративное заболевание суставов считалось признаком старения. Однако, это мнение не подтверждалось клиническими наблюдениями, ибо артроз нередко выявлялся у лиц до 40 лет и даже у молодых людей в возрасте до 16-30 лет.
Социально-экономическое значение этого заболевания велико. По данным Американской ревматологической ассоциации среди населения США встречается 12 миллионов больных остеоартрозом. В СССР та цифра несколько ниже и составляет по отдельным регионам до 6% и выше. В Москве деформирующий артроз выявлен у 12.5% обследуемых в Ярославле и области от 5.3% до 10%, а у рабочих ведущих профессий железнодорожного транспорта-19%. В этом убеждают и потери от временной нетрудоспособности рабочих и служащих. Так, случаи временной нетрудоспособности лиц, обратившихся на приём в поликлинику в связи с обострением артроза, составили 37% среди всех заболеваний. Отсюда вытекает необходимость в изучении распространения заболевания, диагностике и проведении первичной и вторичной профилактики.
В синовиальной оболочке возникают ограниченные, не резко выраженные воспалительные явления – так называемый вторичный или реактивный синовит. Он обусловлен механическими или химическими раздражениями синовиальной оболочки кусочками эрозированного хряща. Этот хрящевой дефект фагоцитируется лейкоцитами синовии, как инородное тело. При распаде лейкоцитов выделяются микросомальные ферменты, кинины и другие биологически активные вещества, которые способствуют повышению проницаемости сосудов и развитию воспалительной реакции. Местная воспалительная реакция со слабым иммунным ответом, процессы склерозирования суставной капсулы, дистрофические и репаративные процессы в соединительной ткани при наличии неадекватной физической нагрузки на суставы способствует постоянному прогрессированию болезни.
В настоящее время имеются сведения, что нарушение сустава и развивающийся при этом энергетический дисбаланс регионарного кровообращения и микро циркуляции в тканях и эндокринные нарушения способствуют развитию дистрофии и дегенерации хряща. Микротравматизация, повышение массы тела, способствуют прогрессированию заболевания.
Помимо приведённых данных следует учитывать, что способствует развитию артроза дисплазия суставов, нарушение статики, наличие плоскостопия, слабости связочного аппарата, травмы и воспалительные заболевания.
Различают первичный артроз, когда патологический процесс развивается на здоровом суставном хряще, чаще при интенсивной физической нагрузке. При вторичном артрозе дегенеративный процесс появляется на изменённом хряще (после травмы, артрита и т. д.).
Клинические проявления деформирующего остеоартроза.
Основные жалобы больных сведены к болям в суставах, изменению формы их, ограничению объёма движений, ощущению скованности, хруста в суставах. Боли при артрозе чаще связаны с движением. Они разнообразны. Это могут быть” стартовые боли “, т. е. При начале движения, что связано с уменьшением вязкости синовиальной жидкости и улучшением связывающих свойств её. Могут быть боли через какое-то время после движения, чаще ночью, что объясняют явлениями вторичного воспалительного процесса.
Изменение формы сустава могут носить характер припухлости, дефигурации и деформации. Чаще дефигурация происходит за счёт наличия костных образований и остеофитов. Дефигурация бывает за счёт экссудации в полости сустава. Если она возникает на фоне деформации, то это говорит о вторичном воспалительном процессе. Ограничение движений, как правило, возникают в связи с развитием остеофитоза, нарушением конгруэнтности суставов и влиянием вторично изменённого мышечно-связачного аппарата сустава. При этом заболевании никогда не бывает анкилоза, возможно заклинивание при ущемлении “ суставной мышцы”.
Утренняя скованность носит более местный характер, чем при ревматоидном артрит, непродолжительна – несколько секунд или минут. Она исчезает быстро, т. к. вязкость синовиальной жидкости восстанавливается быстро.
Хруст – вследствие трения поверхностей, эпифизов, лишённых хрящёвой ткани. Его надо отличать от треска и щёлкания, которые возникают вначале или только в конце движения. Могут быть боли в околосуставных тканях, повышение местной температуры, увеличение сустава в объёме. При разработке диагностических критериев в Нью-Йорке была предложена группа симптомов наиболее ценных для диагностики этого заболевания: 1) ночная боль в суставах, 2) боль при движении, 3) боль после состояния покоя, 4) утренняя скованность, 5) костные разрастания, 6) ограничение в движении и хруст в суставах (крепитация), 7) краевые остеофиты, узелки, 8) сужение суставной щели, 9) субхондральный склероз, 10)кистовидные просветления в эпифизах. Шесть из них при нахождении составляют диагноз определённого деформирующего остеоартроза. Нахождение более трёх признаков говорит за “ вероятное “ заболевание, а менее трёх – позволяет отвергнуть диагноз.
Диагностические критерии деформирующего остеоартроза
Признак
усл. ед.
Боли в суставах, возникающие к концу дня и (или) в первую половину ночи
Боли в суставах, возникающие после механической нагрузки и уменьшающиеся в покое.
Деформация сустава за счёт костных разрастаний, включая узелки Гебердена
Сужение суставной щели
Остеосклероз суставной поверхности
Пороговое значение суммы усл. ед
2 , продолжительностью 6 – 10 минут, сразу после окончания сеанса фонофореза на сустав накладывалась повязка по типу компресс для улучшения всасывания мази сроком на 2 часа.
Анализируя объективные и субъективные признаки болезни, следует отметить, что у всех больных получено улучшение, выразившееся в исчезновении или значительном уменьшении болей к 5 – 6 процедуре и полностью у всех больных к завершению курса фонофореза, улучшении функции суставов, исчезновение вторичного синовита. Указанные результаты лечения подтверждались лабораторными показателями. Скипидарные ванны все больные переносили вполне удовлетворительно. Маточный раствор скипидара готовится следующим образом: 550 мл дистиллированной воды, 0.75 г ацетилсалициловой кислоты, 30 г детского мыла, 100 мл медицинского скипидара. После кипячения раствор сливается в бутыль. Перед употреблением раствор разогревается и 15 мл его вливается в ванну, содержащую 200 литров воды. Продолжительность ванны – 10 минут. Всего на курс – 10 ванн. У больных с сопутствующими сосудистыми нарушениями в комплекс лечебных мероприятий включались никошпан или продетин.
В настоящее время распространённым стало местное применение лекарственных веществ (реймон-геля, байолина, индометационной мази, димексида). Последний вызывает особенно практический интерес, так как он помимо анальгетического, противоотёчного, антикоагулянтного действия ещё способен транспортировать через кожу многие лекарственные вещества, усиливая их действие. При преобладании воспалительного компонента препарат можно сочетать с гепарином, а при болевом синдроме с анальгином, индометацином. Обычно используют 10 – 30 – 50 % раствор, разводя дистиллированной водой. Смоченная салфетка накладывается на поражённый сустав, накрывается полиэтиленовой плёнкой и укутывается хлопчатобумажной тканью на 30 –35 минут. Место, подвергшееся аппликации, не моют в течение 6 – 8 часов, а обёртывают сухой хлопчатобумажной тканью. На курс лечения 10 – 15 процедур, которые проводятся ежедневно.
Следующим этапом реабилитации является диспансерное наблюдение. Изучаемый контингент лиц, в зависимости от характера и течения болезни, тяжести нарушений функции организма, делится на группы по одинаковым признакам, отражающим состояние здоровья. Условно принято различать пять групп (Л. П. Покровский, 1974 г): Эта грация групп диспансерного наблюдения полностью применима для больных ДОА.
Первая группа – здоровье. Здесь встаёт вопрос о профилактике вообще ДОА. Это пропаганда здорового образа жизни, занятие физкультурой, соблюдение умеренности в еде, борьба с вредными привычками; при наличии неблагоприятной наследственности у лиц молодого возраста, устранение или предупреждение факторов риска ДОА (ожирение, механическая перегрузка, дефекты статики и т. д.), которые могут быть толчком к развитию структурного артроза.
В лечении этой группы больных большое значение имеет укрепление мышечно-связочного аппарата (ЛФК, массаж, электростимуляция). Курсы массажа можно повторять 2 –4 раза в год. Показаны физиопроцедуры: местно парафин, грязи, ДМСО, фонофорез с нафталаном и т. д. Хороший эффект даёт санаторно-курортное лечение с бальнеотерапией.
Больные этой группы, как правило, не имеют временной трудоспособности. Экспертиза трудоспособности должна быть направлена у них на правильное трудоустройство при необходимости.
Третья группа – в эту группу входят больные скомпенсированным ДОА, с медленно прогрессирующим течением ПДОА без синовита, с моно- или полиостеоартрозом 1 стадии с сохранённой функцией суставов. Больные подлежат наблюдению и лечению, направленному на приостановление прогрессирования патологического процесса. ИБО стечением времени у них артроз становится некомпенсированным. В лечении этой группы больных нет стационарного этапа. Здесь, помимо физической разгрузки сустава, применения физиотерапии, в комплекс лечения входят лекарственные препараты. Для улучшения метаболизма и кровообращения в суставных тканях и во всём организме больного применяют биогенные стимуляторы. В качестве биогенных стимуляторов используют также широко известные препараты, как алоэ, стекловидное тело, АТФ (в/м инъекции в обычных дозировках, 1 –2 раза в год). Как “базисная” терапия ДОА применяется так называемое хондропродективное средство – румалон и артепарон, обладающие свойством препятствовать дегенерации суставного хряща.
Доказано, что при длительном применении они уменьшают боли, улучшают подвижность суставов и в связи с этим снижают потребность в применении нестероидных противоспалительных препаратов. Лечение этими средствами относится к патогенетической терапии.
Румалон вводят в/м № 25 по 1.0 через день с предварительной пробной инъекцией (опасность аллергии)
Артепарон – препарат, состоящий из смеси сульфатированных кислот мукополисахаридов. Вводят внутрисуставно по 2 ампулы (50 мг): первые 2 инъекции через 2 –3 дня, затем с интервалом в 1, 2, 4, 6, 8 и 12 недель, в последующем – 1 – 2 раза в год.
Следующей задачей в лечении является улучшение кровообращения. Для этой цели применяют сосудорасширяющие препараты (никотиновую кислоту, никошпан, продектин и др.).
Прибегают к общему и местному назначению физических и бальнеологических методов, таких, как ультразвук, диодинамические токи, грязевые и парафиновые аппликации, общие серные, сероводородные, радоновые, скипидарные ванны. Обладая мощным влиянием на обмен веществ и кровообращение, эти факторы при их ежегодном применении (в виде курсов 1 – 2 в год) способны приостановить развитие дегенеративного процесса в суставных тканях.
Помимо применения средств, направленных на предотвращение прогрессирования дегенеративного процесса, важнейшей задачей врача является борьба с болевым синдромом. Применяются короткие курсы нестероидных противоспалительных средств (вольтарен, индометацин, ацетилсалициловая кислота внутрь или местно на суставы в виде аппликаций).
Четвертая группа – декомпенсированный остеоартроз 1 и 2 стадии, чаще полиостеоартроз, осложнённый вторичным становитом или периартритом с нарушением функции суставов 1 и 2 ст. Эта группа больных должна проходить 3-х этапное лечение. В период ухудшения больные временно нетрудоспособны. При наличии клинической картины синовита и периартрита необходим покой поражённого сустава и применение противовоспалительных средств (индомецина, вольтарена и т. д.) в течение 3 – 4 недель в среднетеравевтических дозах. Высокие дозы и длительное применение этих препаратов при ДОА не рекомендуется, т. к. могут оказать отрицательное влияние на суставной хрящ. Хороший эффект на синдром синовита оказывает внутрисуставное введение лекарственных веществ: гидрокортизона (по 50 –100мг) в крупные суставы, 25 мг – в средние суставы и 5 –10 мг в мелкие. Достаточно 1 – 2 введения, чтобы явление синовита уменьшилось или даже исчезли. Кроме того, можно вводить трасилол и гордокс в дозе 25000 ЕД 1 раз в 7 –10 дней № 2 – 3 инъекции, также вводят артепарон (по схеме описанной выше).
Целесообразно при вторичном рецидивирующем синовите применять аминохинолиновые производные (делагил по 0.25 в день) в течение 1 – 3 лет, т. к. они обладают слабым иммунодепрессивным действием, направленным на подавление иммунологических реакций и протеогликанам хряща.
Если у больного преобладает периартрит, то наиболее эффективно обкалывание этой области гидрокортизоном (10 – 15 мг) с новокаином.
Для уменьшения болезненного спазма мышц применяют миорелаксанты типа скутамила С в таблетках по 0.25 г. 3 раза в день или мидоналм, сочетание парацетамола с триоксазимом. При наличии рефлекторных болей у больных коксартрозом (иррадиация в коленный сустав или по типу ишалагии) хороший эффект может оказать иглоукалывание.
После уменьшения болей нельзя увеличивать нагрузку на больной сустав, т. к. это обязательно повлечёт за собой дальнейшее прогрессирование артроза. Необходимо больного убедить пользоваться палкой.
Применение физкультуры должно быть осторожным: подход к укреплению мышц, не нагружая сустав. Это достигается осторожным применением ЛФК в облегчённом положении: лёжа, сидя, а ещё лучше в бассейне, а также повторными курсами массажа. Интенсивные, энергичные движения при ДОА не показаны.
Из курортов для больных ДОА наиболее показаны Пятигорск, Кемери, Одесса, Саки, Серноводск, Евпатория, Сочи, Цхалтубо; местные санатории: Большие Соли, Малые Соли.
Пятая группа – эта группа больных ДОА малочисленна. Чаще всего, это больные с поражением тазобедренных суставов, приводящим к инвалидности. Консервативное лечение не эффективно. Показано оперативное лечение.
В результате ежегодного этапного лечения практически у всех больных ДОА (кроме тех, кому показана операция) можно добиться уменьшения болей, улучшения функции суставов и общей трудоспособности.
Источники
- Школа здоровья. Остеопороз (+ CD-ROM) / О. М. Лесняк и др. – М. : ГЭОТАР-Медиа, 2012. – 945 c.
- Jesse, Russell Подагра / Jesse Russell. – М. : VSD, 2012. – 218 c.
- Гурин, Н. Н. Лечение ложных суставов, осложненных остеомиелитом / Н. Н. Гурин. – М. : ГУ Северо-Западный окружной медицинский центр МЗ РФ, 2009. – 272 c.

Позвольте представиться. Меня зовут Инна. Я уже более 7 лет работаю медицинской сестрой в ревматологическом центре. Я считаю, что в настоящее время являюсь профессионалом в своей области и хочу научить всех посетителей сайта решать сложные и не очень задачи. Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Однако чтобы применить все, описанное на сайте необходима ОБЯЗАТЕЛЬНАЯ консультация с профессионалами.