Предлагаем ознакомится со статьей на тему: "гнойные заболевания костей и суставов" с детальными комментариями и методологией лечения и профилактики.
Гнойные заболевания костей, суставов и слизистых сумок Остеомиелит
Остеомиелит(osteomyelitis) – инфекционное заболевание, характеризующееся воспалением костной ткани с вовлечением в патологический процесс костного мозга, компактной части кости, надкостницы и нередко окружающих мягких тканей.
Остеомиелит – заболевание полиэтиологическое, вызывается различными неспецифическими возбудителями гнойной инфекции, среди которых чаще встречаются стафилококки, реже – стрептококки, пневмококки, энтеробактерии и другие, а в 10-15% случаев – микробные ассоциации. Возбудителями могут быть и специфические микроорганизмы (туберкулёзная палочка, палочка брюшного тифа, бледная спирохета), а также грибы (актиномицеты).
Из очагов инфекции, имеющихся в организме (например, фурункул, карбункул, гнойный синусит, тонзиллит, отит, флегмоны, абсцессы, рожа и др.), микробы заносятся током крови в костный мозг, где оседают и при определённых условиях вызывают воспаление.
Острый гематогенный остеомиелит чаще встречается у мальчиков в подростковом возрасте. Воспалительный процесс обычно локализуется в длинных трубчатых костях (голень, бедро, плечо).
К факторам, влияющим на развитие остеомиелита, относятся:
1) особенности кровоснабжения костей у детей, у которых диафизы костей имеют магистральный тип кровоснабжения, а для эпифизов и метафизов характерна петлистая сеть мелких сосудов и капилляров, что способствует оседанию в них микроорганизмов (эмболическая теория Боброва-Лексера);
2) в развитии остеомиелита важную роль играют биологические и иммунологические особенности организма: бактериемия и занос микробов в сосуды костного мозга приводят к развитию воспалительного процесса лишь при определённой реакции организма, обусловленной состоянием сенсибилизации, ранее возникшей под воздействием различных факторов – таких, как асептическое воспаление, инфекционные заболевания, воздействие продуктов распада белков в организме и других антигенов (аллергическая теория С.М. Дерижанова);
3) предрасполагающие моменты, к которым относятся травма кости, снижение общей сопротивляемости организма, обусловленное переутомлением, инфекционным заболеванием, гиповитаминозом и др.
При негематогенных формах остеомиелита микроорганизмы проникают в кость извне (экзогенное инфицирование, наблюдаемое при огнестрельных ранениях, обширных повреждениях мягких тканей, открытых переломах). Развившийся местный воспалительный процесс приводит к нарушению кровообращения вследствие стаза, тромбоза сосудов и нарушения питания кости с последующим её некрозом. В отличие от гематогенного остеомиелита воспалительный процесс может начинаться как с костного мозга, так и с надкостницы. Секвестры могут быть первичными, образовавшимися в результате травматического повреждения (оскольчатые, огнестрельные переломы), в отличие от вторичных – возникающих при развитии некроза кости вследствие остео- миелитического процесса.
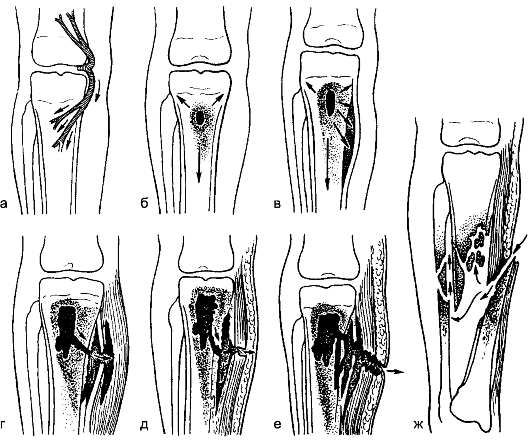
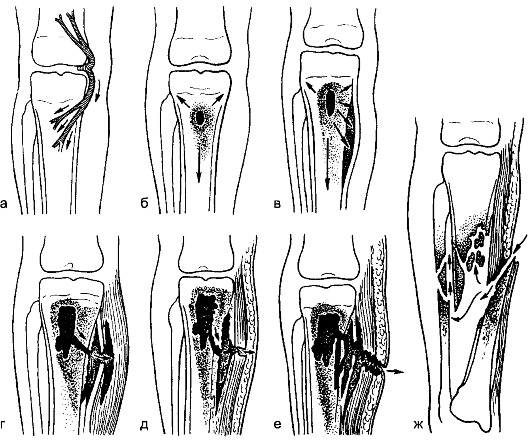
Рис. 134. Формирование остеомиелитического очага: а – гематогенный путь проникновения инфекции; б – формирование первичного очага; в – поднадкостничный абсцесс; г – межмышечная флегмона; д – подкожный абсцесс; е – остеомиелитическая полость со свищом; ж – посттравматический остеомиелит.
В 1831 году Рейно ввел термин «остеомиелит». В переводе это слово означает воспаление костного мозга. Однако изолированное гнойное поражение костного мозга практически не встречается.
В настоящее время термином ОСТЕОМИЕЛИТ обозначают гнойный воспалительный процесс, поражающий все элементы кости как органа: костный мозг, собственно кость и надкостницу.
В подавляющем большинстве случаев в процесс в той или иной мере вовлекаются мягкие ткани, окружающие пораженную кость.
Гнойные остеомиелиты делятся на две большие группы, значительно различающиеся по способу проникновения инфекционных возбудителей в кость и по патогенезу. В случаях, когда инфекционные возбудители попадают в кость (костный мозг) гематогенным путем, остеомиелит называют 1)гематогенным при открытой травме (открытом переломе), остеомиелит называют 2)травматическим (при переломе вследствие огнестрельного ранения — остеомиелит называют огнестрельным, при развитии остеомиелита после оперативного лечения — остеосинтеза — его называют послеоперационным), 3)остеомиелит вследствие перехода гнойного воспаления на кость с прилегающих тканей и органов.
Гематогенный остеомиелит представляет собой весьма тяжелое заболевание, которым, как правило, заболевают дети и подростки, причем мальчики приблизительно втрое чаще девочек. Больные гематогенным остеомиелитом составляют от 3 до 10% всех пациентов детских хирургических отделений.
В 1880 г. Луи Пастер из гноя больной остемиелитом выделил микроб, который назвал стафилококком. Возбудителем гематогенного остеомиелита в подавляющем большинстве случаев является золотистый стафилококк (60-80%), несколько реже — стрептококк (5-30%), пневмококк и кишечная палочка (приблизительно 10%). Для гематогенного остеомиелита характерна моноинфекция.
Как следует из названия, гематогенному остеомиелиту обязательно должна предшествовать бактериемия. Местом внедрения возбудителя в кровь может быть небольшой, иногда малозаметный гнойный очаг (ссадина, фурункул или гнойник в лимфоидном фолликуле при ангине), который к моменту возникновения клинически выраженного процесса в кости может быть излечен и забыт.
Гематогенный остеомиелит является заболеванием периода роста — наиболее часто болеют дети в возрасте от 7 до 15 лет.
Возникновение гематогенного очага инфекции в кости связано с особенностями строения детской кости в зоне ее роста, выявленными еще Лексером в 1894г. Эти особенности следующие:
• У детей метафиз на границе с активно функционирующим эпифизарным хрящом имеет чрезвычайно обильную сеть сосудов, отличающуюся весьма широкими капиллярами с замедленным кровотоком.
• Сосудистая сеть метафиза не сообщается с сосудистой сетью эпифизарного хряща. Вследствие этого многие сосуды (артериолы) метафиза на границе с ростковым хрящом заканчиваются слепо. Они замкнуты, конечны и отходят под острым углом, благодаря чему создаются условия для задержки и фиксации в них микроорганизмов.
Позже в юношеском возрасте по мере редукции эпифизарного хряща устанавливаются сосудистые связи между эпифизом и метафизом, слепо оканчивающиеся сосуды исчезают, кровообращение в метафизе вообще становится более скудным.
• У детей в губчатой кости имеются нежные, легко расплавляемые гноем костные балки, богато снабженная сосудами и рыхло связанная с костью надкостница, что способствует возникновению и прогрессированию остеомиелитических изменений.
Попавшие в капилляры метафиза ребенка и зафиксировавшиеся там возбудители могут вызвать процесс не сразу или не вызывают его вообще.
Эмболическая теория – вследствии эмболии внутренних артерий бактериями. Лекстер (1894г.) говорил о том, что раздельное кровоснабжение играет решающую роль , но экспериментальную проверку это предложение не выдержало. Попытка воссоздать модель острого гематогенного остеомиелита путем введения культуры стафилококка растущим животным вызвало появление биогенных очагов, где угодно, в том числе и в костях, но с одинаковой частотой. Патогенез острого гематогенного остеомиелита был раскрыт перед самой войной в 1939 году молодым, талантливым смоленским хирургом С.М.Дерижановым, который доказал, что острый гематогенный остеомиелит возникает при наличии нескольких условий.
Это 1) конечно, то о чем говорил Лекстер. Это продолжение роста, сохранность метафизарных хрящей;
2 Второе, пожалуй, более важное – наличие в организме дремлющего очага стафилококковой инфекции. И действительно, всегда, практически без исключения, обследуя больного острым гематогенным остеомиелитом мы находим у него в организме какой-то дремлющий очаг: или хронический тонзиллит, или хронический отит, или скажем, наличие большого количества кариозных зубов.
3 Третье условие –аллергический фактор, организм заболевшего должен быть сенсибилизирован к этой культуре возбудителя к стафилококку- чаще всего. При длительном существовании очага инфекции обязательно сенсибилизируется организм к той инфекции, которая существует хронически или длительно в дремлющем очаге, в организме.
4 Последнее условие изученное С.М. Дерижановым, которое всегда должно иметь место – это появление в той или иной кости, как говорят места наименьшего сопротивления.
Предрасполагающие факторы, способствующие развитию остеомиелита, включают в себя:
–травму кости, способствующую развитию аллергического состояния в очаге внедрения микроорганизмов, в котором они находят благоприятные условия для своей жизнедеятельности;
–Общее истощение, охлаждение организма, авитаминоз и пр., ведущие к снижению защитных сил больного и обеспечивающие условия для активной деятельности микробного фактора.
Такое патофизиологическое понятие известно как снижение иммунитете. Такое место наименьшего сопротивления появляется в кости в следствие небольшой травмы. Внимательно опрашивая больного с острым гематогенным остеомиелитом, устанавливаем, что за день, за два, за три до заболевания была какая-то травма, может быть небольшой ушиб, упал, или его ударили по ноге.
в) Патологоаватомическая картина
При развитии гематогенного остеомиелита наблюдается ряд последовательных изменений. Небольшой гнойник, образовавшийся на границе эпифизарного хряща в метафизе, вызывает омертвление близлежащих костных балок и тромбоз сосудов. Эти изменения распространяются в направлении диафиза (эпифизарный хрящ довольно устойчив к нагноению).
Костный мозг омертвевает и подвергается гнойному расплавлению, вследствие чего кортикальный слой кости лишается питания изнутри.
Через систему гаверсовых каналов гной распространяется под надкостницу, отслаивая ее от кости (у детей она связана рыхло) и образуя субпериостальный гнойник .
Благодаря этому кость лишается питания и со стороны надкостницы и омертвевает с образованием большего или меньшего участка остеонекроза секвестры костные. Высокое давление гноя внутри замкнутой костномозговой полости ведет к обильному всасыванию в кровь токсических продуктов и микроорганизмов, что обычно обусловливает тяжелую гнойную интоксикацию и даже сепсис. Высокое давление внутри костномозгового канала вызывает к тому же жестокие боли.
В конце концов гной, расплавляя надкостницу, прорывается в мягкие ткани, вызывая развитие межмышечной флегмоны. В последующем гной может прорваться и наружу с образованием свища.
Прорывом гноя или оперативным дренирование гнойного очага заканчивается острый период, характеризующийся тяжелым гнойно-некротическим процессом, захватывающим все основные элементы кости и сопровождающимся тяжелой интоксикацией.
При гематогенном остеомиелите чаще всего поражаются метафизы длинных трубчатых костей, наиболее часто — метафизы, прилежащие к коленному суставу. Диафизарные поражения наблюдаются втрое реже метафизарных. Из плоских костей чаще всего поражаются кости таза.
Клиника острого гематогенного остеомиелита может протекать в виде 3-х клинических форм:
1гипертоксическая форма – протекает как тяжелейшее общее инфекционное заболевание, все умирают и диагноз ставят на вскрытии.
2острая форма – наиболее частая.
3 местно-очаговая форма.
Острый гематогенный остеомиелит у детей и подростков начинается обычно как тяжелое общее инфекционное заболевание, причем в первые дни общие симптомы настолько превалируют над местными.
Заболевание начинается с внезапного подъема температуры до 39-40°С, сильного озноба, что сопровождается резким ухудшением общего самочувствия, иногда бредом. У детей младшего возраста нередко возникает обильная рвота, заставляющая думать о заболевании желудочно-кишечного тракта. В ряде случаев как уже сказано – гипертоксическая форма заболевания течет чрезвычайно тяжело, злокачественно и заканчивается летальным исходом при явлениях молниеносного сепсиса в течение нескольких дней.
Одновременно или несколько позже развития тяжелой интоксикации появляются жалобы на сильные распирающие» усиливающиеся при движении, перекладывании, боли в соответствующей кости, однако ни припухлости, ни красноты в этой области в первые дни, как правило, нет. Отсутствует болезненность и при пальпации, особенно на бедре, где надкостница располагается глубоко под мышцами. Обнаружить местные симптомы в первые дни болезни особенно трудно. Правильной постановке диагноза помогают целенаправленное выявление местных симптомов, в частности мышечной контрактуры в близлежащих суставах, локальной болезненности, болей при нагрузке конечности по оси и др.
Лишь через 7-10 дней, когда гнойный процесс распространяется под надкостницу, начинает определяться более четкая болезненность и припухлость. Через несколько суток после распространения процесса в мышечные пространства давление в очаге падает, вследствие чего боли несколько ослабевают. Наблюдаются клинические симптомы, характерные для глубокой флегмоны. В дальнейшем гной может прорваться наружу с образование свища, после чего острые явления могут стихнуть.
Лабораторные данные свидетельствуют о наличии в организме очага гнойной инфекции (лейкоцитоз, сдвиг формулы влево и пр.).
Рентгенологические данные в первые две недели заболевания отрицательные. В дальнейшем появляется вначале слабая тень отслоенной надкостницы, начинающей продуцировать костное вещество (периостит). Еще позже появляются зоны разрежения и смазывания структуры губчатой кости в области метафиза. Отчетливое образование секвестров (отдельно лежащих участков некротизированной костной ткани) и секвестральной полости удается обнаружить лишь через 2-4 месяца после начала заболевания, когда процесс уже перешел в хроническую форму. В этот период при наличии свищей в рентгенологической диагностике полостей и секвестров помогает фистулография, а также томография, изотопное и ультразвуковое исследование, тепловидение, радиотермометрия .
К числу наиболее опасных патологий скелета относятся гнойные заболевания костей, которые объединены термином «остеомиелит». Суставы нередко поражаются гнойным артритом.
Самая частая причина возникновения воспалительных процессов в костях – это бактериальная инфекция в результате травм или хирургических операций (порядка 6,5% всех выявленных заболеваний опорно-двигательного аппарата).
В развитии остеомиелита обычно виноваты золотистый стафилококк, энтеробактерии, стрептококки, смешанная флора. При заболевании зачастую поражаются трубчатые кости – плечевая, большеберцовая, бедренная; реже заболевание возникает в плоских костях – грудине, ребрах, костях таза.
Воспаления зачастую могут развиваться из-за влияния различных химических и физических факторов. Специфическое воспаление обусловлено определенным возбудителем (к примеру, туберкулезной палочкой Коха). Воспаление элементов костного скелета происходит одним из перечисленных ниже способов:
- прямое заражение костей через открытую рану;
- бактериальное инфицирование лимфогенным или гематогенным путем из отдаленного очага воспаления;
- распространение воспалительного процесса из прилежащего очага воспаления.
Остеомиелит по характеру протекания делится на острый и хронический. Также существует разделение по путям инфицирования: гематогенный, контактный, посттравматический, имплантационный.
Инфицирование гематогенным остеомиелитом происходит при заражении костной ткани от первичного очага через кровь. Зачастую поражается метафиз (один из отделов трубчатой кости), поскольку там замедлена скорость кровотока и наличествует разветвленная сеть сосудов.
Инфицирование контактным остеомиелитом происходит из-за перехода воспалительного процесса с соседних тканей. Например, при кариесе зубов как осложнение может сформироваться остеомиелит нижней челюсти. Посттравматический остеомиелит возникает как осложнение переломов костей. Инфицирование имплантационным остеомиелитом происходит из-за поражения костной ткани чужеродными телами (например, при операциях остеосинтеза).
При остром остеомиелите происходит острое воспаление костей, которое имеет стадийное течение. Сначала поражается костный мозг, потом воспаляется компактное вещество кости, в конце концов воспаление распространяется на надкостницу. В случае, если болезнь прогрессирует далее, может развиться флегмона мягких тканей, защищающих кость, при этом гнойное образование прорвется, образовав свищ.
Острый остеомиелит начинается стремительно. Характерны высокая температура тела, слабость, озноб, клинический анализ крови покажет увеличение СОЭ, могут развиться симптомы общей интоксикации. Остеомиелит дает о себе знать нарастающей болью в пораженном месте.
На рентгеновских снимках в первые 2 недели симптомы заболевания не просматриваются. В начале третьей недели на снимках проявляются симптомы остеомиелита: остеопороз, секвестрация, периостит. Для дополнительной диагностики применяют томографию.
При лечении острого остеомиелита перво-наперво показана антибактериальная, а также дезинтоксикационная терапия. При хирургическом вмешательстве проводится остеопункция с эвакуацией гноя. Во время операции для промывания костномозгового канала устанавливается дренаж.
Для вторичного хронического остеомиелита весьма характерно чередование фаз обострения и ослабления симптоматики. Обострение вторичного хронического остеомиелита проявляется болями в конечности (при ходьбе), которые стихают при отдыхе; если патологический процесс распространился на мягкие ткани, то появляется отек и присутствует гиперемия кожи. В период ремиссии болезни симптоматика отсутствует.
Диагностировать хронический остеомиелит не составляет большого труда. Для подтверждения предварительного диагноза проводят рентгенографию.
Для лечения хронического остеомиелита осуществляется оперативное вмешательство, однако стоит отметить, что выполняют операцию только в стадии ремиссии. Во время проведения операции имеет большое значение тщательное удаление всех измененных тканей. В период обострения проводят вскрытие гнойных воспалений и дренажирование.
Гнойное воспаление суставов иногда развивается при артрите, который подразделяют на серозный, гнойный и геморрагический. При
Наиболее частая причина инфекции – золотистый стафилококк, пневмококк, стрептококк. Заболевание может развиться вследствие перенесенной травмы. Чаще всего воспаляются локтевой сустав, коленный сустав (замена коленного сустава), тазобедренный сустав (замена тазобедренного сустава) и голеностопный сустав. При гнойном артрите рекомендована госпитализация больного, в качестве лечения применяют антибактериальную терапию.
В 1831 г. Рейно ввёл термин «остеомиелит». В переводе это слово означает воспаление костного мозга. Однако изолированное гнойное поражение костного мозга практически не встречается, поэтому опреде- ление несколько изменилось.
Остеомиелит – гнойно-воспалительное заболевание, поражающее все элементы кости как органа: костный мозг, собственно кость и надкостницу.
В подавляющем большинстве случаев в процесс в той или иной мере бывают вовлечены мягкие ткани, окружающие поражённую кость.
Все остеомиелиты делят на две большие группы, значительно различающиеся по способу проникновения инфекционных возбудителей в кость и по патогенезу. В случаях, когда инфекционные возбудители попадают в кость (костный мозг) гематогенным путём, остеомиелит называют гематогенным.
Если кость и её элементы инфицируются при открытой травме (открытом переломе), остеомиелит называюттравматическим(при переломе вследствие огнестрельного ранения – огнестрельный остеомиелит, при развитии после оперативного лечения, например остеосинтеза, – послеоперационный остеомиелит).
Кроме того, в этом разделе будут рассмотрены вопросы диагностики и лечения острого гнойного артрита (воспаления сустава) и острого гнойного бурсита (воспаления синовиальной суставной сумки).
Гематогенный остеомиелит
Гематогенный остеомиелит – тяжёлое заболевание, преимущественно страдают дети и подростки, причём мальчики приблизительно втрое чаще девочек. По различным статистическим данным, больные гематогенным остеомиелитом составляют от 3 до 10% всех пациентов детских хирургических отделений. Поскольку в части случаев заболевание переходит в хроническую форму, тянется многие годы, а иногда и десятки лет, больных гематогенным остеомиелитом нередко встречают среди взрослых и даже пожилых людей.
ЭтиопатогенезЭтиология
Возбудителем гематогенного остеомиелита в подавляющем большинстве случаев бывает золотистый стафилококк, несколько реже – стреп-
тококк, пневмококк и кишечная палочка. Для гематогенного остеомиелита характерна моноинфекция.
Как следует из названия, гематогенному остеомиелиту обязательно должна предшествовать бактериемия. Местом внедрения возбудителя в кровь может быть небольшой, иногда малозаметный гнойный очаг (на- пример, нагноившаяся ссадина, фурункул или гнойник в лимфоидном фолликуле при ангине), который к моменту возникновения клинически выраженного процесса в кости может быть излечен и забыт. В то же время бактериемия может быть и следствием тяжёлых гнойных процессов.
Гематогенный остеомиелит – заболевание периода роста, наиболее часто болеют дети в возрасте от 7 до 15 лет.
Возникновение гематогенного очага инфекции в кости связано с особенностями строения детской кости в зоне её роста, выявленными ещё Лексером в конце XIX века. Эти особенности следующие.
• У детей метафиз на границе с активно функционирующим эпифизарным хрящом имеет чрезвычайно обильную сеть сосудов, отличающуюся весьма широкими капиллярами с замедленным кровотоком. Сосудистая сеть метафиза не сообщается с сосудистой сетью эпифизарного хряща. Отчасти вследствие этого многие сосуды (артериолы) метафиза на границе с ростковым хрящом заканчиваются слепо. Они замкнуты, конечны и отходят под острым углом, вследствие чего создаются условия для задержки и фиксации в них микроорганизмов. В юношеском возрасте по мере редукции эпифизарного хряща устанавливаются сосудистые связи между эпифизом и метафизом, слепо оканчивающиеся сосуды исчезают, кровообращение в метафизе вообще становится более скудным, что, по-видимому, соответствует уменьшению вероятности фиксации здесь микроорганизмов.
• У детей в губчатой кости есть нежные, легко расплавляемые гноем костные балки, а также для детей характерна богато снабжённая сосудами и рыхло связанная с костью надкостница, что в совокупности способствует возникновению и прогрессированию остеомиелита.
Попавшие в капилляры метафиза ребёнка и зафиксировавшиеся там возбудители могут вызвать процесс не сразу или не вызывают его вообще. При соответствующем соотношении количества и патогенности возбудителей и состояния резистентности организма возможны следу- ющие варианты течения процесса.
• Микроорганизмы погибают в костном мозге, будучи фагоцитированными макрофагами.
• Микроорганизмы немедленно вызывают вспышку гнойного процесса.
• Микроорганизмы остаются существовать в виде «дремлющей», клинически ничем не проявляющейся инфекции, дающей вспышку при том или ином снижении местной или общей резистентности макроорганизма, иногда через годы после внедрения.
Нередко фактором, ослабляющим местную резистентность к инфекции, становится травма (ушиб) кости, в которую, по-видимому, предварительно гематогенным путём были занесены гноеродные возбудители. Почти в половине случаев травма предшествует вспышке острого гема- тогенного остеомиелита.
К факторам, снижающим общую резистентность у детей, относят детские инфекции, грипп, переохлаждение.
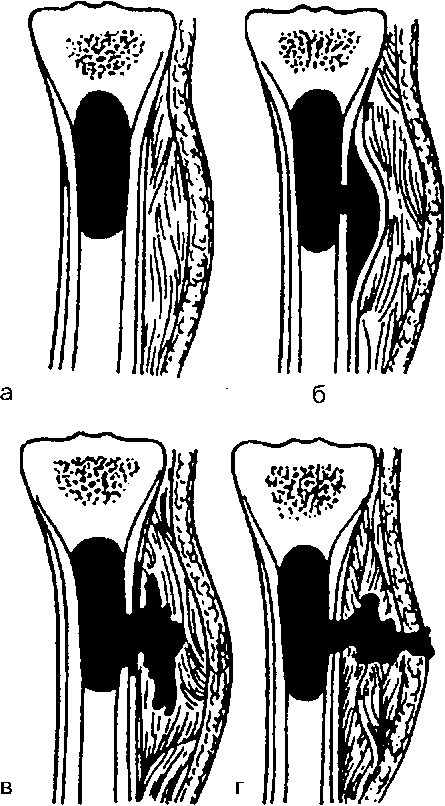
При развитии гематогенного остеомиелита происходят последовательные изменения (рис. 12-8).
Рис. 12-8.Стадии развития гематогенного остеомиелита: а – абсцесс костного мозга; б – субпериостальный гнойник; в – межмышечная флегмона; г – образование свища
Небольшой гнойник, образовавшийся на границе эпифизарного хряща в метафизе, вызывает омертвение близлежащих костных балок и тромбоз сосудов. Эти изменения распространяются в направлении диафиза (эпифизарный хрящ довольно устойчив к нагноению). Костный мозг омертвевает и подвергается гнойному расплавлению (рис. 12-8, а), вследствие чего кор- тикальный слой кости лишается питания изнутри. Через систему гаверсовых каналов гной распространяется под надкостницу, отслаивая её от кости (у детей она связана рыхло) и образуя субпериостальный гнойник (рис. 12-8, б). Вследствие этого кость лишается питания и со стороны надкостницы и подвергается некрозу на большем или меньшем протяжении. Высокое давление гноя внутри замкнутой костномозговой полости ведёт к обильному всасыванию в кровь токсических продуктов и микроорганизмов, что обычно обусловливает тяжёлую гнойную интоксикацию и даже сепсис. Высокое давление внутри ко-
стномозгового канала вызывает к тому же жестокие боли. В конце концов гной, расплавляя надкостницу, прорывается в мягкие ткани, вызывая развитие межмышечной флегмоны (рис. 12-8, в). В по- следующем гной может прорваться и наружу с образованием свища (рис. 12-8, г).
Прорывом гноя или оперативным дренированием гнойного очага заканчивается острый период, характеризующийся тяжёлым гнойно- некротическим процессом, захватывающим все основные элементы кости и сопровождающимся тяжёлой интоксикацией.
При гематогенном остеомиелите чаще всего происходит поражение метафизов длинных трубчатых костей, наиболее часто – метафизов, прилежащих к коленному суставу. Диафизарные поражения наблюдают втрое реже метафизарных. Из плоских костей чаще всего страдают кости таза.
Клиническая картина
Острый гематогенный остеомиелит у детей и подростков начинается обычно как тяжёлое общее инфекционное заболевание, причём в первые дни общие симптомы несколько превалируют над местными.
Заболеванию нередко предшествуют ангина, местный гнойный процесс (нагноившаяся ссадина, фурункул) или ушиб конечности.
Болезнь начинается с внезапного подъема температуры тела до 39- 40 ?С, сильного озноба, что сопровождается резким ухудшением общего самочувствия, иногда бредом. У детей младшего возраста нередко возникает обильная рвота, заставляющая думать о заболевании желу- дочно-кишечного тракта. В части случаев заболевание протекает чрезвычайно тяжело, злокачественно и заканчивается летальным исходом при явлениях молниеносного сепсиса в течение нескольких дней.
Одновременно с развитием тяжёлой интоксикации или несколько позже появляются жалобы на сильные распирающие, усиливающиеся при движении, перекладывании боли в соответствующей кости, однако ни припухлости, ни красноты в этой области в первые дни, как правило, нет. Отсутствует болезненность и при пальпации, особенно на бедре, где надкостница располагается глубоко под мышцами. Обнаружить местные симптомы в первые дни болезни особенно трудно. Правильной постановке диагноза помогают целенаправленное выявление местных симптомов, в частности мышечной контрактуры в близлежащих суставах, локальной болезненности, болей при нагрузке конечности по оси и др.
Лишь через 7-10 дней, когда гнойный процесс распространяется под надкостницу, начинают определяться более чёткая болезненность и припухлость. Через несколько суток после распространения процесса в мышечные пространства давление в очаге падает, вследствие чего боли несколько слабеют. Наблюдают клинические симптомы, характерные для глубокой флегмоны. В дальнейшем гной может прорваться наружу с образованием свища, после чего острые явления могут стихнуть.
Лабораторные данные свидетельствуют о наличии в организме очага гнойной инфекции (лейкоцитоз, сдвиг лейкоцитарной формулы влево и пр.).
Рентгенологические данные в первые 2 нед заболевания отрицательные (патологические изменения отсутствуют). В дальнейшем появляется сначала слабая тень отслоенной надкостницы, начинающей образовывать костное вещество (периостит). Ещё позже появляются зоны разрежения и смазывания структуры губчатой кости в области метафиза. Структура кости становится неравномерной. Отчётливое образование секвестров (отдельно лежащих участков некротизированной костной ткани) и секвестральной полости удаётся обнаружить лишь через 2-4 мес после начала заболевания, когда процесс уже перешёл в хроническую форму. В этот период в рентгенологической диагностике полостей и секвестров при наличии свищей помогает фистулография. Также позволяют уточнить диагноз КТ, радиоизотопное исследование, УЗИ, тепловидение, радиотермометрия.
Лечение
Лечение гематогенного остеомиелита включает общее и местное воздействие на очаг инфекции.
Общие принципы лечения гнойной инфекции справедливы и в отношении остеомиелита.
Комплексная терапия при остром остеомиелите включает следующие элементы.
Антибиотикотерапия
С момента постановки диагноза больному внутримышечно вводят полусинтетические пенициллины, линкомицин или цефалоспорины, что обычно приводит к улучшению состояния больного, понижению температуры тела, уменьшению интоксикации и его выздоровлению. Если лечение антибиотиками начато рано, воспалительный процесс в костном мозге удаётся ликвидировать, а нарушенная гнойным процес-
сом структура кости постепенно восстанавливается. Применение антибиотиков на ранних стадиях гематогенного остеомиелита в значительной степени изменяет его течение и улучшает исходы лечения. Хорошо зарекомендовало себя эндолимфатическое введение антибиотиков. Дезинтоксикационная терапия
Начинают с первых дней, проводят переливание кристаллоидных растворов и кровезаменителей дезинтоксикационного действия, а также плазмы крови. В тяжёлых случаях возможно применение методов экстракорпоральной детоксикации.
Возбудителем гематогенного остеомиелита
в подавляющем большинстве случаев
бывает золотистый стафилококк, несколько
реже — стрептококк, пневмококк и кишечная
палочка. Для гематогенного остеомиелита
характерна моноинфекция.
Хроническому остеомиелиту обязательно
предшествует острая стадия.
Переход острого остеомиелита в хронический
происходит в различные сроки от начала
заболевания (от 3 нед до 4 мес) и во многом
зависит от скорости секвестрообразования.
Вследствие механических и химических
свойств кости омертвевшая её часть,
именуемая секвестром, не может под
влиянием ферментов гноя ни быстро
раствориться, ни быстро отделиться от
живой ткани. Процесс секвестрации идёт
очень медленно и продолжается месяцы,
а иногда и годы.
Воспалительно-репаративные процессы
вокруг омертвевшей части кости протекают
за счёт остеогенной ткани эндоста и
надкостницы, формирующих капсулу из
новообразованной кости с грануляционной
выстилкой внутри.
В результате секвестр,
потерявший механическую связь с
окружающей живой костью, оказывается
как бы замурованным в капсуле из
новообразованной кости (секвестральной
коробке). Будучи инфицированным инородным
телом, секвестр, чрезвычайно медленно
разорбируясь, годами поддерживает
хроническое нагноение.
Гной выделяется через свищи, способные
периодически закрываться. Последнее
ведёт к задержке гноя и новой вспышке
активности процесса с соответствующей
местной и общей реакцией. Такое состояние
может продолжаться десятки лет и иногда
ведёт к тяжёлым изменениям паренхиматозных
органов (почечно-печёночной недостаточности,
амилоидозу), способным стать причиной
смерти.
Гнойный артрит может быть первичным и
вторичным.
Возбудителями гнойного бурсита бывают
преимущественно стафилококки и
стрептококки. Входные ворота — ссадины,
царапины кожи. Кроме того, возможны
гематогенный и лимфогенный пути
инфицирования.
Возбудители инфекции попадают в ткани
кисти либо при прямом повреждёнии, либо
вследствие распространения гнойного
процесса с пальцев в проксимальном
направлении.
На ладонной поверхности кисти существует
несколько отграниченных фасциальных
пространств, в них обычно локализуются
гнойные процессы, протекающие по типу
флегмонозного воспаления (флегмоны
кисти).
• срединное ладонное пространство
находится под ладонным апоневрозом, в
нём располагаются сухожилия поверхностного
и глубокого сгибателей III-V пальцев и
основные сосуды кисти;
• пространство тенара, отграниченное
от срединного пространства фасцией
мышц, приводящих и противопоставляющих
большой палец, содержащее сухожильные
влагалища I и II пальцев;
• пространство гипотенара, содержащее
короткие мышцы V пальца;
• поверхностное и глубокое пространства
тыла кисти.
Возбудитель столбняка — столбнячная
палочка (Clostridium tetani). Это строго
анаэробный, спорообразующий
грамположительный микроорганизм. Споры
его очень устойчивы к факторам внешней
среды. Бактерии могут существовать в
обычных условиях в течение многих лет.
Столбнячная палочка выделяет экзотоксин,
состоящий из двух фракций: тетаноспазмина,
повреждающего нервную систему, итетаногемолизина, разрушающего
эритроциты.
Тетаноинтоксикация развивается в связи
со специфическим воздействием столбнячного
токсина на ткани. Через гематоэнцефалический
барьер и по нервным волокнам токсин
поступает в ЦНС.
Клиническое течение характеризуется
скудными признаками: ноющие боли в
области остеомиелитического очага,
наличие гнойных свищей, грубых
послеоперационных рубцов. При обострении
процесса отмечают уже выраженные боли,
повышение температуры тела до 38-39 °С,
гиперемию кожи в области остеомиелитического
свища.
Обострение хронического
остеомиелита чаще всего связано с
временным закрытием функционирующего
ранее гнойного свища.
В диагностике хронического остеомиелита
ведущее значение имеет рентгенография.
При этом исследовании выявляют утолщение
кости, полости в ней, секвестры,
остеосклероз, сужение костно-мозгового
канала, утолщение надкостницы. Важное
место в диагностике свищевых форм
занимает фистулография, а также
сцинтиграфия и томография, особенно
КТ.
Больные жалуются на появление болезненной
припухлости соответственно расположению
синовиальной сумки. При местном
исследовании выявляют округлую
болезненную припухлость в проекции
соответствующей синовиальной сумки,
кожа гиперемирована, отчётливо
определяется флюктуация.
Движения в
суставе умеренно болезненны. Общие
симптомы воспаления выражены в средней
степени: повышение температуры тела до
38 °С, общая слабость, недомогание.
Для уточнения характера воспаления
применяют диагностическую пункцию. При
распространении процесса на окружающую
клетчатку клиническая картина напоминает
изменения, характерные для флегмоны.
Анаэробная неклостридиальная инфекция
клинически протекает в виде флегмоны
с обширным поражением подкожной жировой
клетчатки, фасций и мышц (целлюлитом,
фасцитом, миозитом). Особенность
неклостридиальной анаэробной инфекции
— разлитой, не склонный к ограничению
характер процесса, его прогрессирование,
несмотря на проводимые весьма радикальные
лечебные мероприятия.
При целлюлитеотмечают
ограниченную, не соответствующую
обширности поражения гиперемию кожи,
умеренный отёк, выходящий за её пределы.
В ране обнаруживают клетчатку грязно-серого
цвета, пропитанную серозно-гнойной
жидкостью бурого цвета.
При вовлечении в процесс фасций
развивается фасцит. Для него
характерны некроз и частичное расплавление
фасций. При поражении мышц(миозит)они имеют вид «варёного мяса», пропитаны
серозно-геморрагическим экссудатом.
Из общих явлений отмечают общую слабость,
субфебрильную температуру тела, анемию.
При прогрессировании местного процесса
нарастают явления общей интоксикации:
усиление болей, значительно повышается
температура тела, появляются тахикардия,
артериальная гипотензия, субиктеричность
склер, олигурия, выраженный лейкоцитоз.
Летальность при неклостридиальной
анаэробной инфекции достигает 60%.
Лучший метод бактериальной диагностики
— газожидкостная хроматография,
позволяющая выявить анаэробные
микроорганизмы, образующие летучие
жирные кислоты.
Клиническим проявлениям предшествует
инкубационный период, длящийся от 4 до
14 дней. При этом чем короче инкубационный
период, тем тяжелее протекает заболевание.
Во время инкубационного периода больные
жалуются на головную боль, бессонницу,
раздражительность, чувство напряжения,
общее недомогание, чрезмерную потливость,
боли в области раны, подергивание тканей
в ране, боли в спине.
Ведущим симптомом столбняка становится
развитие тонических и клонических
судорог скелетных мышц. Спазм и судороги
начинаются либо около места ранения,
либо в жевательных мышцах (тризм
жевательных мышц).
• при сдавлении конечности проксимальнее
зоны повреждения происходят подергивания
мышечных волокон в ране;
• при постукивании молоточком (пальцем)
по подбородку при полуоткрытом рте
жевательные мышцы сокращаются, рот
резко закрывается.
При нисходящем столбняке судороги
начинаются с тризма жевательных мышц,
а при прогрессировании появляются
судорожные сокращения скелетной
мускулатуры конечностей и туловища.
При восходящем столбняке порядок
вовлечения мышц в судорожный синдром
обратный.
При развитии судорожных сокращений
мимической мускулатуры лицо пациента
перекашивается — так называемая
«сардоническая улыбка». Распространение
судорог на мышцы шеи приводит к
запрокидыванию головы. Судорожные
сокращения дыхательных мышц вызывают
нарушение дыхания вплоть до асфиксии.
При генерализованном столбняке вследствие
тонического сокращения всей скелетной
мускулатуры развивается опистотонус
— туловище и нижние конечности предельно
выгнуты, пациент касается постели только
затылком и пятками.
Частые судороги сочетаются с обильным
потоотделением, высокой температурой
тела и дыхательными расстройствами.
Источники
- Хандер, Джин Клиника Мэйо об артрите / Джин Хандер. – М. : АСТ, Астрель, 2014. – 208 c.
- Рудницкая Людмила Артрит и артроз. Профилактика и лечение; Питер – Москва, 2012. – 224 c.
- Рыбаков, М. А. Анатомия персонального компьютера / М. А. Рыбаков. – М. : Интермеханика, 2014. – 224 c.
- Ольга, Барышева Апоптоз периферических лимфоцитов при ревматоидном артрите / Барышева Ольга , Наталья Везикова und Ирина Марусенко. – Москва: Высшая школа, 2014. – 108 c.

Позвольте представиться. Меня зовут Инна. Я уже более 7 лет работаю медицинской сестрой в ревматологическом центре. Я считаю, что в настоящее время являюсь профессионалом в своей области и хочу научить всех посетителей сайта решать сложные и не очень задачи. Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Однако чтобы применить все, описанное на сайте необходима ОБЯЗАТЕЛЬНАЯ консультация с профессионалами.