Предлагаем ознакомится со статьей на тему: "хондральные тела коленного сустава" с детальными комментариями и методологией лечения и профилактики.
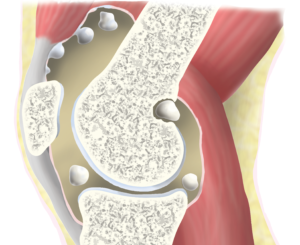
Хондроматоз – это метапластические изменения синовиальной оболочки, характеризующиеся образованием внутрисуставных хрящевых тел. Заболевание чаще встречается у мужчин в возрасте от 20 до 50 лет, в 70% наблюдений поражает коленный сустав и у 10% пациентов может быть двусторонним.
Основными клиническими проявлениями хондроматоза являются боли и отек сустава, резко усиливающиеся при ущемлении внутрисуставных тел. Ущемление внутрисуставных тел сопровождается блокадой сустава. Большие внутрисуставные тела удается пальпировать при обследовании сустава.
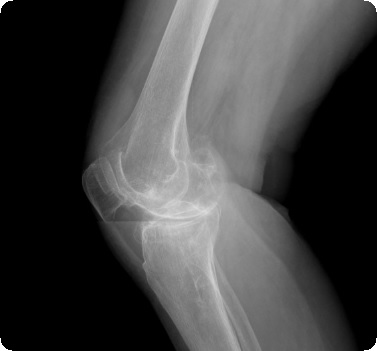
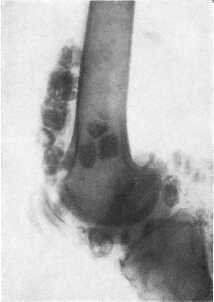
Хрящевые хондроматозпые тела со временем подвергаются минерализации, поэтому при рентгенологическом исследовании удается определить их наличие, приблизительные размеры и количество. На ранних стадиях заболевания рентгенпрозрачные тела можно обнаружить при МРТ.
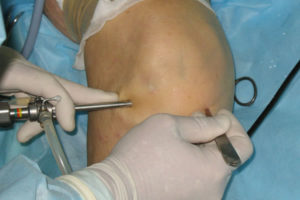
Артроскопия на ранних стадиях заболевания позволяет выявить и удалить единичные внутрисуставные тела, при этом синовиальная оболочка выглядит неизмененной или с незначительными признаками воспаления. Прогрессирование заболевания приводит к образованию большого количества свободных и «рождающихся» хондроматозных тел, затрудняющих или делающих невозможным эндоскопический осмотр сустава.
При гистологическом исследовании удаленные внутрисуставные тела образованы гиалиновым хрящом, синовиальная оболочка содержит множественные узлы гиалинового хряща и мукоидных масс.
Хондроматоз коленного сустава является показанием к оперативному вмешательству. На ранних стадиях заболевания при отсутствии выраженных пролиферативных изменений синовиальной оболочки единичные внутрисуставные тела удаляют артроскопически. Скопление большого количества хондроматозных тел является показанием к синовэктомии. Операцию выполняют так же, как и при других поражениях синовиальной оболочки.
Наличие внутрисуставных тел довольно часто наблюдаются в коленном суставе, что вызывает определенные трудности при диагностике и требует оперативного лечения.
Основные причины образования внутрисуставных тел следующие:
хондральные и остеохондральные переломы,
хондроматоз синовиальной оболочки.
Внутрисуставные тела могут быть свободными и фиксированными, единичными и множественными.
Внутрисуставные тела, или суставные «мыши», характеризуются большим разнообразием клинических проявлений. Фиксированные тела могут не вызывать нарушения функции коленного сустава и обнаруживаются случайно при рентгенографии. Свободные внутрисуставные тела меняют свое положение и этим обусловлено многообразием симптомов заболевания.
При ущемлении суставной «мыши» пациенты предъявляют жалобы на выраженные боли, ограничение движений в суставе и нарушение опороспособности конечности. При объективном обследовании определяются симптомы острого синовита или гемартроза, блокада сустава может быть полной или «мягкой» и легкоустранимой. Иногда удается пальпировать подвижные тела в верхнем завороте или боковых карманах сустава. После устранения блокады «мышь» может переместиться в один из «карманов» коленного сустава и после стихания синовита клинически не проявляться.
Рентгенография коленного сустава позволяет подтвердить наличие внутрисуставных тел, определить место их расположения, количество, форму и приблизительные размеры. Рентгеннеконтрастные хрящевые тела могут быть выявлены при УЗИ или МРТ сустава.
Наиболее информативна артроскопия коленного сустава, позволяющая обнаружить суставные «мыши» и удалить их. Внешний вид и форма внутрисуставных тел зависят в основном от длительности их существования в полости сустава. Недавно образовавшиеся суставные «мыши» при рассекающем остеохондрите и остеохондральном переломе состоят из четко определяемых костной и хрящевой частей, в случаях свежих остеохондральных переломов их костная поверхность покрыта сгустками крови. Длительно существующие внутрисуставные тела имеют сглаженные округлые контуры, их поверхность покрыта хондроидной тканью. Истинные размеры суставной «мыши» всегда превышают рентгенологически определяемые, особенно при свежих остеохондральных переломах.
Оптимальным и наименее травматичным способом обнаружения и удаления внутрисуставных тел является эндоскопия. Операцию целесообразно проводить в газообразной среде для исключения избыточной подвижности суставной «мыши». При артроскопии в водной среде рекомендуется после заполнения сустава жидкостью прекратить ее дальнейшее поступление, чтобы не «смыть» легко подвижные тела. Осмотр сустава проводят особо осторожно, совершая минимальное количество движений голени и перемещений артроскопа. При обнаружении суставной «мыши» дальнейший осмотр сустава прекращают, часто «мышь» фиксируют чрескожно руками или иглой и, введя в сустав артроскопический зажим или зажим Кохера, ее удаляют. Дальше артроскопию проводят по обычной методике. При удалении внутрисуставных тел возникает необходимость менять доступы для введения артроскопа и инструментов, выполнять дополнительные доступы. Особенно трудно выполнение операции при локализации внутрисуставных тел в задних отделах сустава. Мелкие свободные тела размерами меньше внутреннего диаметра троакара артроскопа удаляют массивным промыванием сустава через троакар.
Если в ходе операции обнаруживают «нишу» внутрисуставных тел, то после их удаления выполняют вмешательство на «нише».
По завершении операции иммобилизацию сустава не применяют. Ходить с опорой на костыли разрешают через несколько часов, дозированную нагрузку на оперированную конечность рекомендуют со 2-3-х суток. На 7-8-й день снимают швы и проводят курс реабилитационного ФТЛ. Если выполнялось вмешательство на «нише» внутрисуставного тела, то тактика послеоперационного ведения соответствует выполненной операции.
Увеличение заворота синовиальной сумки, расположенного в подколенной ямке под сухожилием полуперепончатой мышцы, сопровождающееся скоплением в нем жидкости было описано Baker в 1877 г. и в настоящее время известно под названием кисты Бейкера.
Причины формирования кисты Бейкера в большинстве наблюдений остаются неизвестными. Ряд авторов связывают ее образование у детей с хронической травматизацией подколенной области стулом во время длительного сидения за партой, тогда как у взрослых кисты часто развиваются на фоне других поражений коленного сустава – повреждения менисков, пателлофеморального артроза, хронического синовита.
Дегенеративные и воспалительные процессы в сухожильном влагалище полусухожильной мышцы могут приводить к формированию клинически сходного кистозного образования – ганглия m. semitendinosus.
Основной жалобой пациентов является наличие припухлости в подколенной области, ограничивающей полное сгибание голени. Киста периодически может меняться в размере. При ее сообщении с полостью сустава отмечаются рецидивирующие синовиты.
Пальпаторное обследование позволяет выявить мягкое, эластичное, безболезненное округлое образование в подколенной ямке, уточнить его размеры. При больших размерах кисты определяют ограничение сгибания голени по сравнению с контралатеральной здоровой конечностью.
Наиболее точно определить наличие и размеры подколенной кисты, а также установить ее связь с окружающими анатомическими образованиями позволяет МРТ коленного сустава. Как альтернативу можно выполнять УЗИ мягких тканей области коленного сустава.
Рентгенологическое исследование коленного сустава информативно только при выполнении исследования с контрастированием. Контрастная артрография, артропневмография и двойное контрастирование при сообщении кисты с полостью сустава позволяют установить окончательный диагноз и определить форму и размеры кисты. Для подтверждения диагноза ряд авторов рекомендуют выполнение пункции подколенной кисты, эвакуацию и исследование полученного содержимого с последующим введением в ее полость контрастирующего вещества или газа и выполнением рентгенограмм.
В процессе обследования пациента важно оценить состояние коленного сустава в целом, так как зачастую киста является вторичным проявлением патологии различных его структур.
Кисты небольших размеров лечения не требуют, они могут существовать длительно, не влияя на функцию конечности. У детей в процессе роста часто происходит инволюция кист.
Показания к оперативному лечению ставят при больших размерах кисты, ограничивающей функцию коленного сустава и обусловливающей косметические изменения подколенной ямки, а также при рецидивирующих синовитах. В последнем случае операцию целесообразно начинать с диагностической артроскопии.
Иссечение кисты выполняют в положении пациента на животе, на среднюю треть бедра накладывают гемостатический жгут. Оптимальным является задний доступ к коленному суставу 8-образной или линейной формы. Киста обычно идентифицируется сразу после продольного рассечения глубокой фасции, как правило, она располагается между медиальной головкой икроножной мышцы и полусухожильной и полуперепончатой мышцами. Стараясь не вскрыть кисту, тупфером и скальпелем ее отделяют от окружающих тканей до устья, через которое она сообщается с полостью сустава. При вскрытии кисты необходимо удалить содержимое и далее в ее полость целесообразно завести указательный палец левой кисти, что значительно облегчает поиск устья и отделение капсулы от окружающих тканей. После удаления кисты необходимо прошить ее устье или зашить дефект в капсуле сустава. Ряд авторов настаивают на пластическом закрытии дефекта капсулы фасциальным ауто- или аллотрансплантатом и подшивании к капсуле медиальной головки икроножной мышцы. После снятия жгута осуществляют тщательный гемостаз, рану послойно зашивают.
В послеоперационном периоде сустав обычно не иммобилизуют. Ходьбу с опорой на костыли разрешают со 2-х суток, дозированную нагрузку конечности – с 4-го дня. Швы снимают через 10 дней. В течение 2-4 недель рекомендуют эластическое бинтование сустава, амбулаторно проводят ФТЛ.
В области коленного сустава расположено большое количество слизистых сумок и сухожильных влагалищ, травмы и дегенеративно-воспалительные процессы в которых могут обусловливать формирование кист и ганглиев. Чаще всего кисты образуются в области гусиной лапки, связки надколенника, в местах прикрепления коллатеральных связок, тогда как ганглии развиваются по ходу сухожилий полусухожильной и двуглавой мышц, связки надколенника.
Клиническая диагностика кист и ганглиев коленного сустава основывается на жалобах пациента на наличие припухлости в той или иной области, пальпаторно определяемом округлом, эластичном, безболезненном образовании, не прорастающем в окружающие ткани. Дополнительная информация о размерах и содержимом кист, их связи с окружающими структурами может быть получена при УЗИ и МРТ.
Кисты и ганглии могут существовать длительно, не требуя лечения. Показания к операции ставят при функциональных ограничениях или косметических изменениях в области коленного сустава.
Оперативное вмешательство заключается в обнажении кисты из наиболее удобного разреза кожи с подкожной клетчаткой, ее выделении из окружающих тканей и удалении. Иммобилизацию сустава в послеоперационном периоде обычно не применяют, после снятия швов амбулаторно проводят ФТЛ, направленное на устранение послеоперационного болевого синдрома и отека мягких тканей. Сустав в течение 2-4 недель фиксируют эластическим бинтом.
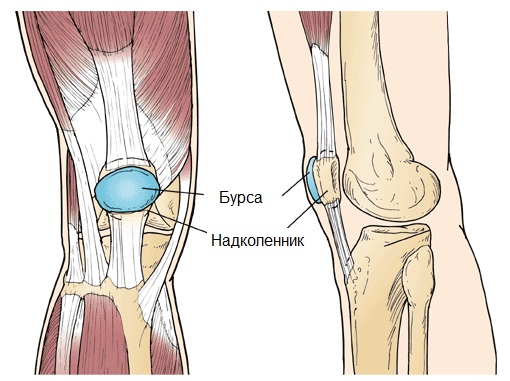
Острая травма и хроническая микротравматизация коленного сустава в ряде случаев приводят к асептическому воспалению препателлярной синовиальной сумки, известному под названием препателлярного бурсита.
Клинически данное заболевание проявляется симптомами скопления жидкости в препателлярной сумке: перед надколенником пальпируется мягкое, эластичное, округлое, безболезненное образование различного размера. Кожа над ним не изменена. Со стороны других структур коленного сустава патологические изменения не определяются. Дополнительные данные, подтверждающие скопление жидкости в препателлярной сумке, могут быть получены при УЗИ и МРТ коленного сустава.
Неоперативное лечение, заключающееся в повторных пункциях препателлярной сумки для удаления жидкости и введения различных склерозирующих препаратов с последующим тугим бинтованием коленного сустава, может быть эффективным только при острой травме, когда из сумки эвакуируется кровь. При хроническом течении заболевания обычно наступает рецидив.
Операцию выполняют из срединного продольного разреза кожи и подкожной клетчатки. Тупым путем и остро мобилизуют препателлярную сумку, стараясь не перфорировать прилежащую кожу. Далее сумку отделяют от сухожильного апоневроза четырехглавой мышцы бедра и удаляют. Осуществляют тщательный гемостаз. После удаления сумки обычно имеется избыток кожи, не позволяющий плотно сшить ткани. Поэтому рекомендуется иссекать края раны и после плотного их сшивания дренировать подкожную клетчатку. Сустав иммобилизуют задней гипсовой лонгетой на 7-10 дней. После снятия швов и лонгеты проводят ФТЛ, 4-6 недель сустав фиксируют эластичным бинтом.
Свободные и внутрисуставные хондромные тела в коленном суставе
Хондроматоз коленного сустава нельзя отнести к острым состояниям. Этот патологический процесс сопровождается болезненными ощущениями при движении и в покое, припухлостью и деформацией сустава, а в некоторых случаях и полной неподвижностью сустава.
Хондроматозное тело коленного сустава — это очаги кальцинации синовиальной оболочки, которая в норме остается мягкой и податливой. Определить эту патологию можно при помощи рентгенологического исследования, ультразвуковой диагностики или магнитно-резонансной томографии. Данное заболевания называется также синовиальным хондроматозом или хрящевой островковой метаплазией (перерождением) синовиальной оболочки (гистологическая характеристика). К профилактическим мерам относят правильное распределение физической нагрузки на коленные суставы. В группе риска находятся профессиональные спортсмены, или любители тяжелой атлетики.
Причины возникновения патологии синовиальной оболочки
Хондроматоз относится к крайне редко встречающимся патологиям. Диагностируется заболевание преимущественно у мужчин от 40 лет и старше, реже — у детей первого года жизни (врожденная патология суставной ткани).
До сих пор этиология до конца не выявлена. Считается, что в основе этого заболевания лежит нарушение дифференцировки тканей. Ведь суставная поверхность постоянно обновляется за счет роста и созревания новых клеток. В ответ на провоцирующие факторы возникает островковая метаплазия синовиальной оболочки, то есть вместо нее формируется хрящевая или даже костная ткань.
В свою очередь этими пусковыми факторами могут быть:
- Различные травмы суставных поверхностей.
- Постоянные чрезмерные физические нагрузки.
- Инфекционные заболевания.
Эти очаги хрящевой метаплазии имеют вид четко ограниченных узелков или полипов на ножке. При разрастании они могут отделяться и становится отдельными внутрисуставными телами, которые называются «суставной мышью».
Синовиальный хондроматоз коленного сустава подразделяется на врожденный и приобретенный (постнатальный). Первый также называется истинной дисплазией.
Также выделяют две формы хондроматоза:
- Стабильная, при которой инородных тел в колене образуется не более 10 и их количество не увеличивается.
- При прогрессирующей форме новые островки образуются постоянно, а их количество может доходить до 100 штук.
Симптомы хондроматоза коленного сустава схожи с проявлениями подострого артрита. Это значит, что заболевание развивается исподволь и на начальных этапах нет выраженной клиники. Незначительный размер новообразований никак не влияет на качество жизни. Однако, при увеличении их количества или размеров могут появиться неприятные симптомы.
Пациенты жалуются на выраженные болевые ощущения во время ходьбы и с покое. Также многие ощущают хруст при движении и ограничение подвижности в колене. К внешним проявлениям заболевания относятся увеличения сустава в размере.
Патологический процесс развивается медленно, что значительно затрудняет его диагностику на ранних этапах. Именно поэтому так важно при первых появлениях любых жалоб или дискомфорта обращаться за квалифицированной медицинской помощью.
Хондроматоз коленного сустава определить достаточно просто. Для этого достаточно провести полноценный и грамотный осмотр, собрать анамнез и правильно интерпретировать данные инструментальных методов исследования.
Основным методом визуализации считается рентгенография. С ее помощью можно определить количество, размер и расположение хондральных костных образований. Они имеют четкий контур, шаровидную или эллипсовидную форму.
К сожалению, хрящевую ткань на снимке не увидеть. Дополнительную информацию можно получить при помощи магнитно-резонансной томографии или ультразвукового исследования.
Более достоверным подтверждением считается артроскопия и биопсия синовиальной оболочки. Материал, полученный таким образом и отправленный на гистологическое исследование, можно исследовать на предмет наличия злокачественных клеток.
Как избавиться от хондроматозного изменения суставной оболочки
Основным и единственно верным методом лечения хондроматоза является оперативное вмешательство. Объем оперативного лечения зависит от количества и размеров новообразований.
- При стабильной форме удалить тельца можно с помощью артроскопа. При этой операции также удаляются части синовиальной оболочки (дробление хондромных тел в колене), которые подверглись метаплазии.
- Лечение прогрессирующей формы несколько сложнее. В этом случае проводится артротомия (вскрытие полости сустава) и полное удаление синовиальной оболочки. Только так можно предупредить появление новых уплотнений. При более серьезном поражении может потребоваться полная замена коленного сустава.
- все манипуляции проводятся под видеоконтролем, что сводит к минимуму вероятность ошибки;
- без больших разрезов восстановление тканей проходит значительно быстрее;
- болевой синдром и отечность выражены не так сильно, как при «серьезных» операциях;
- минимальная травматичность;
- нет необходимости длительное время находиться в стационаре.
Лечение врожденного хондроматоза стоит начать как можно раньше во избежание искривления костей и неправильного формирования скелета. При этой форме заболевания медикаментозная терапия может только облегчить симптомы, но не решает основную проблему. У детей хрящевое тело «выдавливается» в слизистую сумку, что значительно облегчает течение болезни.
Основная цель реабилитационного периода — восстановление нормального кровообращения поврежденных тканей. Также важно возобновить выработку синовиальной жидкости в должном объеме для правильного функционирования сустава.
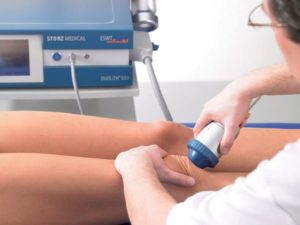
Именно для этих целей подходят физиотерапевтические методы лечения, а также консервативная терапия для уменьшения болевого синдрома и отечности.
В первую очередь необходимо в первые дни восстановительного периода обеспечить полный покой и неподвижность прооперированному суставу. Две недели щадящего режима и ношение специального бандажа помогут наладить отток жидкостей.
Физиотерапия и лечебная физкультура способствует быстрому восстановлению работоспособности и подвижности колена. В это время важно избегать перенапряжения конечности и избегать перерастяжения связочного аппарата и травм.
Прогноз при данной патологии во многом зависит от степени поражения и при прогрессирующей форме при недостаточном оперативном вмешательстве может возникнуть рецидив.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Одно из редких хронических заболеваний суставов – это хондроматоз. Оно представляет собой перерождение синовиальной оболочки с образованием хрящевой или костной ткани. Эти участки приводят к нарушению функционирования сустава. Это заболевание встречается довольно редко. Примерно в 70% случаев при этом поражается коленный сустав. Связано это скорее всего с его сложным строением и большими нагрузками, приходящимися на него. Хондроматоз коленного сустава развивается в основном у мужчин среднего возраста. Обычно поражается одно колено, но примерно 10% пациентов страдают от двусторонней формы патологии.
Хондроматоз представляет собой процесс перерождения одних клеток в другие. При этом в полости сустава образуются костные тела размером от 1-2 мм до 5 см. Заболевание может быть врожденным, когда оно развивается из-за аномалий развития тканей во внутриутробном периоде, или приобретенным. Кроме того, различают злокачественную форму заболевания (хондромсаркома) и доброкачественную (хондрома).
Патология может быть стабильной, когда в суставе образуются единичные хондроматозные тела, не более 10 штук. Обычно при адекватном лечении процесс их образования останавливается. При прогрессирующей форме заболевания внутри сустава обнаруживается более десятка тел, в некоторых случаях их количество доходит до сотни. Причем, постоянно образуются новые.
Опасность заболевания в том, что хондроматозное тело нарушает нормальное функционирование сустава. Сначала пациенту сложно бегать, спускаться или подниматься по лестнице, приседать. Потом возникают трудности при обычной ходьбе. Постепенно синовиальной жидкости в суставе вырабатывается все меньше, что тоже неблагоприятно отражается на его работе.
Хондроматозное тело может отсоединиться от оболочки и привести к защемлению тканей в суставе, повреждению нервов или кровеносных сосудов. Поэтому часто развивается синовит, появляется отек сустава, онемение ноги ниже колена. Кроме того, распространенным осложнением патологии является гонартроз, из-за которого сустав постепенно разрушается или деформируется.
В редких случаях хондроматозные тела могут проникать в подколенную слизистую сумку. Это еще сильнее нарушает подвижность колена. Поражаются иногда также синовиальные оболочки сухожилий, что может привести к полной атрофии мышц. Самым редким видом патологии является остеоматоз. При этом хондроматозные образования вырастают до больших размеров. Они имеют ножку, через которую проходят кровеносные сосуды, обеспечивающие их питание. Кроме того, такие образования в коленном суставе могут перерастать в обычную раковую опухоль, которая дает метастазы.
Врожденный хондроматоз коленного сустава встречается очень редко. Обычно это случается из-за нарушения процессов образования клеток при внутриутробном развитии. Причем, обычно эта патология не единственная. Чаще всего она сочетается с другими аномалиями развития скелета.
Иногда хондроматоз появляется в течение жизни, обычно уже в зрелом возрасте. Почему это происходит, ученым пока не удается выяснить. Но есть связь с травмами колена, давними или свежими. Кроме того, перерождение клеток может происходить при постоянных повышенных нагрузках на ноги или после инфекционных заболеваний. Поэтому встречается патология в основном у спортсменов, мужчин, занимающихся тяжелым физическим трудом.
На начальном этапе заболевания обычно не заметно никаких симптомов. Пока хондроматозных тел мало и они небольшого размера, они никак не влияют на состояние здоровья больного. Процесс их образования довольно медленный и может занимать несколько лет. Первые симптомы обычно напоминают артрит или артроз, поэтому без обследования сложно поставить правильный диагноз.
По мере разрастания хондроматозных тел постепенно появляются боли и хруст в колене при движении. При увеличении размеров образований или при большом их количестве сустав деформируется. Он увеличивается в размерах, возникает отек мягких тканей из-за скопления жидкости в колене. Кожа может покраснеть, повышается местная температура. Боли могут появляться только при движении или быть постоянными. Интенсивность их тоже может быть разной.
Больному все сложнее становится двигать ногой, так как хондроматозные тела, попадая между частями сустава, ограничивают его подвижность и опороспособность. Возможна даже полная блокада сустава. При ущемлении тканей такими образованиями возможно развитие синовита, гемартроза, деформации сустава.
При подозрении на хондроматоз коленного сустава больному назначается рентгенография. На снимке четко видны костные образования внутри коленного сустава. На начальном этапе, пока образуется хрящевая ткань, для ее обнаружения нужно сделать УЗИ или МРТ. Иногда проводится также артроскопическое обследование сустава.
Эти методы применяются для того, чтобы выявить наличие хондроматозных тел, их количество и размер. Обследование делается также с целью уточнить диагноз и дифференцировать патологию от артрита или хондрокальциноза.
При обнаружении остеохондроматоза нужно как можно раньше начать лечение. Особенно оно эффективно на начальных стадиях, когда образований еще мало и синовиальная оболочка сильно не изменена. Сначала применяются консервативные методы, которые могут замедлить образование хондроматозных тел и уменьшить дискомфорт при движении. Обычно это медикаментозная терапия. Специальные лекарственные препараты подбираются врачом в индивидуальном порядке. Применяются чаще всего противовоспалительные или обезболивающие препараты, средства, улучшающие кровообращение и обменные процессы. Но консервативная терапия является лишь временной мерой. Она призвана лишь немного замедлить образование хондроматозных тел и уменьшить боли.
Более эффективным методом, применяемым при стабильной форме хондроматоза, является выдавливание этих новообразований из полости сустава механическим путем. Делается это без нарушения целостности кожи, поэтому этот метод не относится к оперативным. Но он тоже не гарантирует излечения, так как часто возникают рецидивы.
Лечение хондроматоза коленного сустава в основном проводится хирургическим путем. В зависимости от особенностей заболевания может быть выполнена частичная синовэктомия или полное удаление синовиальной оболочки сустава. Такая тотальная операция требуется при прогрессирующей форме хондроматоза. Но обычно удаляются хондроматозные тела из полости сустава методом артроскопии. Это малоинвазивный метод и почти безболезненный, но довольно эффективный. В самых тяжелых случаях при частых рецидивах рекомендуется полное удаление сустава и замена его эндопротезом.
Особенно важно как можно раньше начать лечение врожденного хондроматоза. Ведь образование островков костной или хрящевой ткани внутри коленного сустава в процессе роста ребенка вызывает деформацию конечностей. Без лечения такое состояние быстро приводит к инвалидности.
Для выздоровления очень важно, как проходит восстановительный период после операции. Чтобы улучшить кровообращение и обменные процессы, а также стимулировать выработку синовиальной жидкости, применяются такие методы:
- лазерная терапия;
- магнитотерапия;
- прогревание озокеритом или парафином;
- компрессы с лекарственными препаратами;
- занятия на специальных тренажерах.
Обычно прогноз лечения хондроматоза благоприятный. Но иногда при прогрессирующей форме заболевания процесс образования новых хондроматозных тел может продолжаться даже после операции. В этом случае единственный выход – удаление всего сустава и замена его протезом. Поэтому своевременное начало лечения – гарантия успешного избавления от патологии.
Анатомия коленного сустава человека и забота о нем
Коленный сустав – самый большой и сложный по своему строению в человеческом организме, его анатомия чрезвычайно сложна, ведь он должен не только выдерживать вес тела всего владельца, но и позволять ему совершать самые разнообразные движения: от танцевальных па до позы лотоса в йоге.
- Функции
- Соединительные составляющие
- Мышцы колена
- Иннервация и кровоснабжение колена
Такое сложное строение, обилие связок, мышц, нервных окончаний и кровеносных сосудов делает колено очень уязвимым перед различными заболеваниями и повреждениями. Одной из самых частых причин инвалидности становятся травмы именного этого сустава.
Он состоит из следующих образований:
- кости – бедренная кость, большеберцовая кость и надколенник,
- мышцы,
- нервные окончания и кровеносные сосуды,
- мениски,
- крестообразные связки.
Коленный сустав по своему строению близок к шарнирным суставам Это позволяет не только сгибать и разгибать голень, но и совершать пронацию (вращение вовнутрь) и супинацию (движение кнаружи), поворачивая кости голени.
Также при сгибании связки расслабляются, и это дает возможность не только поворачивать голень, но и совершать вращательные и круговые движения.
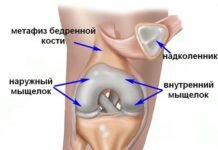
Коленный сустав состоит из бедренной и большеберцовой кости, эти трубчатые кости, соединены между собой системой связок и мышц, кроме того, в верхней части колена находится округлая кость – надколенник или коленная чашечка.
Бедренная кость заканчивается двумя шарообразными образованиями – бедренными мыщелками и вместе с плоской поверхностью большеберцовой кости образуют соединение – большеберцовое плато.
Надколенник прикреплен к основным костям связками, находится спереди коленной чашечки. Его движения обеспечиваются скольжением по специальным желобам м бедерных мыщелках – паллофеморальному углублению. Все 3 поверхности покрыты толстым слоем хрящевой ткани, ее толщина достигает 5-6 мм, что обеспечивает амортизацию и уменьшение терния при движении.
Основными связками, вместе с костями, составляющими устройство коленного сустава, являются крестообразные. Кроме них, по бокам расположены боковые коллатеральные связки – медиальная и латеральная. Внутри находятся самые мощные соединительнотканные образования – крестообразные связки. Передняя крестообразная связка соединяет бедренную кость и переднюю поверхность большеберцовой кости. Она препятствует смещению большеберцовой кости вперед при движении.
То же самое выполняет задняя крестообразная связка, не давая большеберцовой кости, сместиться кзади от бедерной. Связки обеспечивают соединение костей при движении и помогают удерживать его, разрыв связок приводит к невозможности совершать произвольные движения и опираться на поврежденную ногу.
Кроме связок, в коленном суставе находятся еще два соединительнотканных образования, разделяющие хрящевые поверхности бедренной и большеберцовой кости – мениски, которые имеют очень большое значение для его нормального функционирования.
Мениски часто называют хрящами, но по своему строению они ближе к связкам. Мениски представляют собой округлые пластинки соединительной ткани, находящиеся между бедренной костью и большеберцовым плато. Они помогают правильно распределить вес тела человека, перенося его на большую поверхность и, кроме этого, стабилизируют весь коленный сустав.
Их важность для нормального функционирования сустава легко понять, рассматривая строение колена человека – фото дает возможность увидеть мениски, расположенные между шарообразным эпифизом бедренной кости (нижней частью) и плоской поверхностью большеберцовой кости.
Мышцы, расположенные вокруг сустава и обеспечивающие его работу, можно разделить на три основные группы:
Кроме этих мышц через коленный сустав проходят сухожилия двуглавой мышцы бедра, посухожильной, полуперепончатой и подколенной мышц. Они обеспечивают приводящие и отводящие движения голени. Подколенная мышца находится непосредственно сзади колена и помогает при сгибании и вращении вовнутрь.
Коленный сустав иннервируется ветвями седалищного нерва, который разделяется на несколько частей и иннервирует голень, стопу и колено. Непосредственно коленный сустав иннервируется подколенным нервом, он располагается сзади него, и делится на большеберцовую и малоберцовую ветви.
Большеберцовый нерв располагается на задней поверхности голени, а малоберцовый – спереди. Они обеспечивают чувствительную и двигательную иннервацию голени.
Кровоснабжение коленного сустава осуществляются с помощью подколенных артерий и вен, чей ход повторяет ход нервных окончаний.
В зависимости от того, какая из составляющих колена повреждена, происходит и классификация травм, заболеваний и патологий. Это могут быть:
- вывихи,
- переломы костей, окружающих сустав,
- воспалительные и дистрофические заболевания,
- повреждения тканей, находящихся внутри и около сустава, то есть хрящей, капсул, связок, а также жировой ткани.
Источники
- Ревматоидный артрит. – Москва: ИЛ, 1996. – 276 c.
- Романовская, Н. В. Как победить остеохондроз / Н. В. Романовская, А. А. Романовский. – М. : Современный литератор, 2001. – 224 c.
- Алексеева, Л. И. Шедевры художественных галерей для докторов. Остеоартроз: моногр. / Л. И. Алексеева, А. Л. Верткин, А. В. Наумов. – М. : Эксмо, 2012. – 168 c.

Позвольте представиться. Меня зовут Инна. Я уже более 7 лет работаю медицинской сестрой в ревматологическом центре. Я считаю, что в настоящее время являюсь профессионалом в своей области и хочу научить всех посетителей сайта решать сложные и не очень задачи. Все материалы для сайта собраны и тщательно переработаны с целью донести в удобном виде всю необходимую информацию. Однако чтобы применить все, описанное на сайте необходима ОБЯЗАТЕЛЬНАЯ консультация с профессионалами.